طب القلب
طب القلب (بالإنجليزية: Cardiology) هو فرع من فروع الطب الباطني معني بصحة القلب وعلاج الأمراض المتعلقة بالقلب وجهاز الدوران.
| طب القلب | |
|---|---|
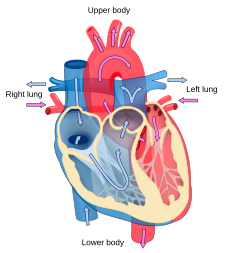
مخطط يوضح جريان الدم في القلب.
| |
| الجهاز | جهاز الدوران |
| جزء من | طب باطني |
| فرع من | طب |
| التقسيمات | طب القلب التداخلي، طب القلب النووي |
| الأمراض المهمة | الأمراض القلبية الوعائية، التصلب العصيدي، اعتلال عضلة القلب، فرط ضغط الدم |
| الفحوص المهمة | فحوص وعمليات القلب التشخيصية، تصوير القلب، تخطيط كهربائية القلب، تخطيط صدى القلب، اختبار إجهاد القلب |
| المختص | طبيب قلب |
| تعديل مصدري - تعديل | |
ويشمل هذا المجال التشخيص الطبي وعلاج عيوب القلب الخلقية، ومرض الشريان التاجي، وفشل القلب، وأمراض صمامات القلب، والفيزيولوجيا الكهربائية. ويُسمى الأطباء المتخصصون في هذا المجال أطباء القلب، وأطباء قلب الأطفال هم أطباء أطفال متخصصون في أمراض القلب، بينما يُطلق على الأطباء المتخصصين في جراحة القلب جراحي القلب والصدر أو جراحي القلب، وهو تخصص من تخصصات الجراحة العامة.
وعلى الرغم من أن نظام القلب والأوعية الدموية يرتبط ارتباطًا وثيقًا بالدم، إلا أن طب القلب لا يتأثر نسبيًا بطب الدم وأمراضه. وهناك بعض الاستثناءات الواضحة التي تؤثر على وظيفة القلب، مثل اختبارات الدم (اضطرابات الكهارل، والتروبونين)، وانخفاض قدرة تحمل الأكسجين (فقر الدم، صدمة نقص حجم الدم)، وتجلط الدم.
مجالات طب القلب
عدليدرس جميع أطباء القلب اضطرابات القلب ولكن دراسة اضطرابات القلب لدى البالغين والأطفال تكون من خلال مسارات تدريب مختلفة؛ لذا لا يكون أطباء القلب المختصين بأمراض الكبار مدربين بشكل كافي لرعاية الأطفال، بينما لا يكون أطباء قلب الأطفال مدربين على رعاية أمراض قلب الكبار، ولا يتم تضمين الجوانب الجراحية في أمراض القلب حيث أنها جزء من مجال جراحة القلب والصدر. على سبيل المثال، جراحة فتح مجرى جانبي للشريان التاجي (CABG)، والمجازة القلبية الرئوية، واستبدال الصمامات هي عمليات جراحية يقوم بها الجراحون وليس أطباء القلب، بينما يتم إدخال الدعامات، ومنظم ضربات القلب الاصطناعي من قِبَل أطباء القلب.
طب قلب البالغين
عدلطب القلب هو فرع من فروع الطب الباطني. ولتكون طبيب قلب في الولايات المتحدة، يجب أن يقضي الطبيب ثلاث سنوات كطبيب مقيم بالطب الباطني ثم يتبعها بالزمالة في طب القلب لمدة ثلاث سنوات، وبإمكانه أيضا المزيد من التخصص في التخصصات الفرعية. التخصصات الفرعية المعترف بها في الولايات المتحدة من قِبَل مجلس الاعتماد للتعليم الطبي العالي (ACGME) هي الفيزيولوجيا الكهربائية القلبية، وتخطيط صدى القلب، وطب القلب التدخلي، وطب القلب النووي، بينما تشمل التخصصات الفرعية المعترف بها في الولايات المتحدة من قِبَل الجمعية الأمريكية لعلم اعتلال العظام من المتخصصين في علم الاعتلال العظمي (AOABOS) الفيزيائية الكهربية القلبية السريرية، وطب القلب التدخلي.[1]
الفيزيولوجيا الكهربائية القلبية
عدلالفيزيولوجيا الكهربائية القلبية هي علم توضيح، وتشخيص، وعلاج الأنشطة الكهربائية للقلب، ويُستخدم هذا المصطلح عادة لوصف الدراسات التي تتناول هذه الظواهر عن طريق تسجيل القسطرة التوغلية (داخل القلب) للنشاط العفوي وكذلك استجابات القلب للتحفيز الكهربائي المبرمج (PES)، ويتم إجراء هذه الدراسات لتقييم اضطراب النظم القلبي المركب، وتوضيح الأعراض، وتقييم تخطيط كهربية القلب غير الطبيعية، وتقييم مخاطر تطوير اضطراب النظم القلبي في المستقبل، وتصميم العلاج. وتشمل هذه الإجراءات أساليب علاجية (عادة الاستئصال الراديوي، أو الاستئصال بالتبريد) بالإضافة إلى إجراءات التشخيص وتوقع سير المرض. وتشمل الطرائق العلاجية الأخرى المستخدمة في هذا المجال: العلاج الدوائي المضاد لاضطراب النظم، وزرع أجهزة تنظيم ضربات القلب الاصطناعية، ومقوم نظم القلب مزيل الرجفان القابل للزرع التلقائي (AICD).[2][3]
تقيس دراسة كهربية القلب عادة استجابة عضلة القلب المصابة أو المريضة للتحفيز الكهربي المبرمج على نظم دوائية معينة من أجل تقييم احتمالية نجاح النظام في الوقاية من تسرع القلب البطيني المزمن أو الرجفان البطيني في المستقبل. وفي بعض الأحيان، يجب إجراء سلسلة من التجارب على كهربية القلب لتمكين طبيب القلب من اختيار النظام العلاجي الطويل الأمد الذي يمنع أو يبطئ تطور تسرع القلب البطيني أو الرجفان البطيني بعد التحفيز الكهربي المبرمج. ويمكن أيضا إجراء هذه الدراسات في وجود ناظمة قلبية اصطناعية تم زرعها أو استبدالها حديثا.[2]
الفيزيولوجيا الكهربية القلبية السريرية
عدلالفيزيولوجيا الكهربية القلبية السريرية هو فرع من فروع تخصص طب القلب يهتم بدراسة وعلاج اضطرابات نظم القلب، ويشار عادة إلى أطباء القلب ذوي الخبرة في هذا المجال باسم علماء الفيزيولوجيا الكهربية، حيث يتم تدريب أخصائيي الفيزيولوجيا الكهربية على آلية ووظيفة وأداء الأنشطة الكهربائية للقلب. يعمل علماء الفيزيولوجيا الكهربية بشكل وثيق مع أطباء وجراحي القلب الآخرين لتوجيه العلاج لاضطرابات النظم القلبي (عدم انتظام ضربات القلب)، ويتم تدريبهم على إجراء العمليات التدخلية والجراحية لعلاج اضطراب النظم القلبي.
إن التدريب المطلوب لتصبح عالماً في الفيزيولوجيا الكهربائية طويل، ويتطلب من 7 إلى 8 سنوات بعد كلية الطب (في الولايات المتحدة)، حيث تقضي ثلاث سنوات من الإقامة في الطب الباطني، وثلاث سنوات من الزمالة السريرية في طب القلب، وسنة أو اثنين (في معظم الحالات) سنوات في الفيزيولوجيا الكهربية القلبية السريرية.
طب قلب المسنين
عدلطب القلب الخاص بالمسنين هو فرع من طب القلب وطب الشيخوخة الذي يتعامل مع اضطرابات القلب والأوعية الدموية في كبار السن.
الاضطرابات القلبية، مثل مرض الشريان التاجي بما في ذلك احتشاء عضلة القلب، وفشل القلب، واعتلال عضلة القلب، واضطراب النظم القلبي (مثل الرجفان الأذيني)، وغيرهم هي من الأمراض الشائعة، وهي سبب رئيسي للوفاة بين كبار السن، كما تسبب اضطرابات الأوعية الدموية، مثل تصلب الشرايين وأمراض الشرايين الطرفية نسبة ملحوظة من الأمراض والوفيات في المسنين.
تخطيط صدي القلب
عدليستخدم تخطيط صدى القلب التصوير بالموجات فوق الصوتية القياسية ثنائية الأبعاد، وثلاثية الأبعاد، والدوبلر لإنشاء صور للقلب.
وأصبح تخطيط صدى القلب يستخدم بشكل روتيني في تشخيص، وعلاج، ومتابعة المرضى الذين يعانون من أي أمراض قلبية مشتبه بها أو معروفة، وهو أحد الاختبارات التشخيصية الأكثر استخداما في طب القلب، ويمكن أن يوفر الكثير من المعلومات المفيدة، بما في ذلك حجم وشكل القلب (تقدير حجم الغرفة الداخلية)، وقدرة الضخ، وموقع ومدى أي تلف في الأنسجة. كما يمكن أن يوفر تخطيط صدى القلب للأطباء تقديرات أخرى لوظائف القلب، مثل حساب النتاج القلبي، والجزء المقذوف، والوظيفة الانبساطية (مدى استرخاء القلب).
يمكن أن يساعد تخطيط صدى القلب في الكشف عن اعتلال عضلة القلب، مثل اعتلال عضلة القلب الضخامي، واعتلال عضلة القلب التوسعي، وغيرها الكثير، وقد يساعد استخدام تخطيط صدى القلب الإجهادي أيضا في تحديد ما إذا كان هناك أي ألم في الصدر أو غيره من الأعراض المرتبطة به متعلقة بأمراض القلب. أكبر ميزة لتخطيط صدى القلب هو أنه ليس وسيلة توغلية (لا ينطوي على قطع الجلد أو دخول تجاويف الجسم)، كما أن ليس له مخاطر معروفة أو آثار جانبية.
طب القلب التدخلي
عدلطب القلب التدخلي هو فرع من فروع طب القلب التي تتعامل على وجه التحديد مع علاج أمراض القلب الهيكيلية القائمة على القسطرة. ويعتبر أندرياس جرونتزيغ أبو طب القلب التدخلي بعد تطوير رأب الأوعية من قِبَل طبيب الأشعة التدخلية تشارلز دوتير،[4] ويمكن إجراء عدد كبير من الإجراءات على القلب عن طريق القسطرة، وينطوي ذلك على إدخال غمد في الشريان الفخذي (ولكن في الواقع يتم ذلك في أي شريان أو وريد محيطي كبير) وإدخال القنية للقلب تحت تصوير الأشعة السينية (ويكون ذلك غالبا عن طريق الكشف الفلوري).
المزايا الرئيسية لاستخدام طب القلب التدخلي أو الأشعة التدخلية هي تجنب الندوب والألم، والانتعاش لفترة طويلة بعد الجراحة. بالإضافة إلى ذلك، فإن إجراء طب القلب التدخلي برأب الأوعية الأولية هو الآن المعيار الرئيسي للرعاية من احتشاء عضلة القلب الحاد، وينطوي على استخراج الجلطات من الشرايين التاجية المسدودة وإدخال الدعامات والبالونات من خلال ثقب صغير مصنوع في شريان رئيسي، مما أعطاه اسم «جراحة ثقب الدبوس» (في مقابل «جراحة ثقب المفتاح»).
طب قلب الأطفال
عدلتُعرَف هيلين ب. توسيغ بأنها مُؤسِسَة طب القلب للأطفال، واشتهرت من خلال عملها خلال رباعية فالو، وهو عيب خلقي في القلب حيث يدخل فيه الدم المؤكسج وغير المؤكسد إلى الدورة الدموية نتيجة عيب الحاجز البطيني المتواجد أسفل الشريان الأورطي مباشرة، وتسبب هذه الحالة زرقة الأطفال حديثي الولادة، ونقص وصول الأكسجين إلى أنسجتهم، ونقص تأكسج الدم. وعملت مع ألفريد بلالوك وفيفيان توماس في مستشفى جونز هوبكنز حيث أجروا تجاربهم على الكلاب بحثًا عن كيفية محاولة علاج «حديثي الولادة الزرق» جراحيًا، وتوصلوا في نهاية المطاف إلى أنه يمكن القيام بذلك فقط عن طريق مفاغرة الشريان النظامي إلى الشريان الرئوي، وأطلقوا على ذلك تحويلة تحويلة بلالوك-توسيغ.[5]
رباعية فالو، والرتق الرئوي، ومضاعفة مخرج البطين الأيمن، وانقلاب وضع الأوعية الكبرى، والجذع الشرياني المستديم، وشذوذ إبشتاين هي أمراض قلبية خلقية زراقية مختلفة. أمراض القلب الزراقية الخلقية هي التي يكون فيها شيء ما خاطئاً في قلب المولود الجديد، مما يجعله لا يقوم بأكسجة الدم بكفاءة.
رباعية فالو
عدلرباعية فالو هو أكثر أمراض القلب الخلقية شيوعًا، حيث يحدث في حوالي 1-3 حالات من كل 1000 مولود، وسبب هذا العيب هو عيب الحاجز البطيني والشريان الأبهر الممتطي، ويتسبب اجتماع هذين العيبين في تجاوز الدم غير المؤكسج للرئتين والرجوع إلى الجهاز الدوري مرة أخرى. وعادة ما يتم استخدام تحويلة بلالوك-توسيغ المعدلة لإصلاح الدورة الدموية. يتم إجراء هذه العملية عن طريق وضع التطعيم بين شريان تحت الترقوة والشريان الرئوي الموجود في نفس الجانب؛ لاستعادة تدفق الدم الصحيح.
رتق الرئة
عدليحدث رتق الرئة في 7-8 من كل 100000 ولادة، ويتميز بتفرع الشريان الأورطي من البطين الأيمن، مما يؤدي إلى دخول الدم غير المؤكسج إلى الدورة الدموية متجاوزا الرئتين. ويمكن للعمليات جراحية إصلاح ذلك عن طريق إعادة توجيه الشريان الأورطي وإصلاح البطين الأيمن واتصال الشريان الرئوي.
وهناك نوعان من رتق الرئة مصنفان تبعا إلى ما إذا كان الطفل مصابًا بعيب الحاجز البطيني أيضا أم لا.[6][7]
- رتق رئوي مع حاجز بطيني سليم: ويرتبط هذا النوع من رتق الرئة بحاجز كامل سليم بين البطينين.[7]
- رتق رئوي مع عيب الحاجز البطيني: ويحدث هذا النوع من رتق الرئة عندما يسمح عيب الحاجز البطيني للدم بالتدفع من وإلى البطين الأيمن.[7]
بطين أيمن ثنائي المخرج
عدليحدث البطين الأيمن ثنائي المخرج عندما يكون كل من الشريان الرئوي والشريان الأورطي متصلا بالبطين الأيمن، وعادة ما يكون هناك عيب في الحاجز البطيني في أماكن معينة تختلف اعتمادًا على الاختلافات في حالات البطين الأيمن ثنائي المخرج. وقد تختلف العمليات الجراحية التي يمكن القيام بها لإصلاح هذا الخلل بسبب اختلاف الفيزيولوجيا وتدفق الدم في القلب المَعيب، ويمكن علاجه عن طريق إغلاق عيب الحاجز البطيني ووضع قنوات لإعادة تدفق الدم بين البطين الأيسر والشريان الأبهر وبين البطين الأيمن والشريان الرئوي، وهناك طريقة أخرى وهي عمل تحويلة بين الشريان الرئوي والنظامي في الحالات المرتبطة بالتضيق الرئوي.
انقلاب وضع الأوعية الكبرى
عدلهناك نوعان مختلفان من انقلاب وضع الشرايين الكبيرة: تبدل الشرايين الكبرى اليميني وتبدل الشرايين الكبرى اليساري، وذلك اعتمادا على مكان اتصال الغرف والأوعية. يحدث تبدل الشرايين الكبرى اليميني في حوالي 1 من كل 4000 مولود جديد عندما يضخ البطين الأيمن الدم إلى الشريان الأورطي، ويدخل الدم غير المؤكسج مجرى الدم. ويتم إصلاح ذلك مؤقتا عن طريق إنشاء عيب الحاجز الأذيني. ويكون الإصلاح الدائم أكثر تعقيدا، حيث يتضمن إعادة توجيه العائد الرئوي إلى الأذين الأيمن والعائد النظامي إلى الأذين الأيسر، وهو ما يعرف باسم إجراء سيننغ، ويمكن أيضًا القيام بإجراء راستيلي عن طريق إعادة توجيه تدفق البطين الأيسر، مع تقسيم الجذع الرئوي، ووضع قناة بين البطين الأيمن والجذع الرئوي. بينما يحدث تبدل الشرايين الكبرى اليساري في حوالي 1 من بين كل 13000 مولود حديثًا، حيث يضخ البطين الأيسر الدم إلى الرئتين، ويضخ البطين الأيمن الدم في الأبهر. وقد لا يسبب ذلك مشاكل في البداية، ولكن تحدث المشاكل في النهاية بسبب الضغوط المختلفة التي يستخدمها كل بطين لضخ الدم، ويمكن أن يؤدي تبديل البطين الأيسر ليكون البطين النظامي والبطين الأيمن لضخ الدم إلى الشريان الرئوي إلى إصلاح تبدل الشرايين الكبرى اليساري.
الجذع الشرياني المستديم
عدليحدث الجذع الشرياني المستديم عندما يفشل الجذع الشرياني في الانقسام إلى الشريان الأبهر والجذع الرئوي، ويحدث ذلك في حوالي 1 من كل 11000 مولود حي، مما يسمح بتدفق الدم المؤكسج وغير المؤكسج في الجسم، ويتم الإصلاح عن طريق إغلاق عيب الحاجز البطيني وإجراء راستيلي.
شذوذ إبشتاين
عدليتميز شذوذ إبشتاين بوجود الأذين الأيمن الذي يتوسع بشكل كبير، وقلب يشبه الصندوق، وحدوث ذلك نادر جداً، حيث يحدث في أقل من 1٪ من حالات أمراض القلب الخلقية. ويختلف الإصلاح الجراحي حسب شدة المرض.[8]
طب قلب الأطفال هو تخصص فرعي لطب الأطفال، وليصبح الفرد طبيب قلب للأطفال في الولايات المتحدة، يجب عليه إكمال الإقامة لمدة ثلاث سنوات في طب الأطفال، تليها زمالة لمدة ثلاث سنوات في طب القلب للأطفال.
القلب
عدليمتلك القلب العديد من الخصائص التشريحية (مثل: الأذينين، والبطينين، وصمامات القلب) والعديد من الخصائص الفيزيولوجية (مثل: انقباض القلب، وأصوات القلب، الحمولة التِلوية) التي تم توثيقها موسوعيًا لعدة قرون.
وتؤدي اضطرابات القلب إلى أمراض القلب وأمراض قلبية وعائية، ويمكن أن تؤدي إلى عدد كبير من الوفيات، حيث أن أمراض القلب والأوعية الدموية هي السبب الرئيسي للوفاة في الولايات المتحدة، وقد تسببت في 24.95 ٪ من مجموع الوفيات في عام 2008.[9]
المسؤولية الأساسية للقلب هي ضخ الدم في جميع أنحاء الجسم، حيث يضخ الدم من الجسم (الدورة الدموية الجهازية) خلال الرئتين (الدورة الدموية الرئوية) ثم يعيده إلى الجسم، ويعني ذلك أن القلب متصل بكامل الجسم ويؤثر عليه. وفي حين أن هناك الكثير الذي يُعرَف عن القلب السليم، فإن الجزء الأكبر من الدراسة في طب القلب تكون عن اضطرابات القلب.
القلب هو عضلة تعصر الدم وتعمل كمضخة، وكل جزء من القلب عرضة للفشل أو الاختلال الوظيفي، ويمكن تقسيم القلب إلى أجزاء ميكانيكية وكهربائية.
يتمركز الجزء الكهربائي من القلب على الانقباض الدوري (الاعتصار) لخلايا العضلات الذي تسببه الناظمة القلبية التي تقع في العقدة الجيبية الأذينية. وتعد دراسة الجوانب الكهربائية مجالًا فرعيًا للفيزيولوجيا الكهربية يسمى الفيزيولوجيا الكهربية للقلب، وقد تم تلخيصه باستخدام مخطط كهربية القلب (ECG\EKG)، وإن جهد الفعل المتولد في الناظمة القلبية ينتشر في جميع أنحاء القلب بنمط معين، ويسمى النظام الذي يحمل هذا الجهد نظام التوصيل الكهربائي، ويظهر الخلل في النظام الكهربائي بعدة طرق قد تشمل متلازمة وولف -باركنسون -وايت، والرجفان البطيني، وإحصار القلب.
بينما يتركز الجزء الميكانيكي من القلب على حركة الدم السائلة ووظيفة القلب كمضخة، فإن الجزء الميكانيكي هو الغرض من القلب، وتعطل العديد من اضطرابات القلب القدرة على تحريك الدم، ويمكن يؤدي الفشل في نقل الدم الكافي إلى فشل الأعضاء الأخرى، وقد يؤدي إلى الوفاة إذا كان شديدًا. فشل القلب هو أحد الحالات التي تتعطل فيها الخواص الميكانيكية للقلب، مما يعني أنه يتم توزيع الدم بشكل غير كافي.
دوران تاجي
عدلدورة الشريان التاجي هي دورة الدم في الأوعية الدموية لعضلة القلب، ومن ثَم تُعرف الأوعية التي تنقل الدم المحمل بالأكسجين إلى عضلة القلب بـ«الشرايين التاجية»، بينما تعرف الأوعية الدموية التي تنقل الدم الخالي من الأكسجين من عضلة القلب بـ«الأوردة التاجية»، ويشمل ذلك الوريد القلبي الكبير، والوريد القلبي الأوسط، والوريد القلبي الصغير، والأوردة القلبية الأمامية.
ويطلق على الشرايين التاجية اليسرى واليمنى التي تقع على سطح القلب «الشرايين التاجية الفوقية»، وفي حالة سلامة هذه الشرايين فإنها قادرة على تنظيم تدفق الدم في الشريان التاجي تبعاً لمدى احتياجات عضلة القلب بشكل تلقائي. وعادة ما تتأثر هذه الأوعية الضيّقة نوعا ما بتصلب الشرايين، ويَكمنُ الخطر الحقيقي عند انسدادها حيث قد يؤدي الأمر إلى حدوثِ ذبحة صدرية أو نوبة قلبية (انظر أيضًا: جهاز الدورة الدموية). ويُشار إلى الشرايين التاجيّة التي تعمل في عمق عضلة القلب بالشرايين القلبية الداخلية.
كما يُمكن تصنيف هذه الشرايين بأنها «نهاية الدورة الدموية»، حيث أنها تُمثل المصدر الوحيد لتغذية عضلة القلب بالدم، وبما أنه لا يوجد الكثير من الدم الزائد فبمجرد انسداد هذه الشرايين يُصبح الوضع في غاية الخطورة.
فحص القلب
عدليتم إجراء فحص القلب، والمعروف أيضا بفحص مقدم الصدر، كجزء من الفحص الجسمي أو عندما يشتكي المريض من ألم في الصدر يوحي بمشكلة قلبية وعائية. ويمكن أن يتم تعديل الفحص بناء على السبب واندماجه مع فحوصات أخرى خاصة الفحص التنفسي.
ومثل كل الفحوصات الطبية، يتبع فحص القلب الهيكل الأساسي للفحص الذي يتمثل في المعاينة بالنظر، والجس، والتسمع.
اضطرابات القلب
عدليهتم طب القلب بأداء القلب الطبيعي وكذلك الانحراف عن القلب السليم، وتشمل العديد من الاضطرابات القلب نفسه ولكن بعضها يكون خارج القلب في نظام الأوعية الدموية، ويطلق على الاثنين معا نظام القلب والأوعية الدموية، وعادة ما يؤثر مرض جزء منهما على الآخر.
ارتفاع ضغط الدم
عدلارتفاع ضغط الدم، ويُسّمى في بعض الأحيان فرط الضغط الشرياني، هو حالة مرضية مزمنة يكون فيها ضغط الدم في الشرايين مرتفعًا،[10] وعادة لا يسبب ارتفاع ضغط الدم أي أعراض.[11] وعلى الرغم من ذلك، فإن ارتفاع ضغط الدم على المدى الطويل هو عامل خطر رئيسي لمرض الشريان التاجي، والسكتة الدماغية، وفشل القلب، وأمراض الأوعية الدموية المحيطية، وفقدان البصر، ومرض الكلى المزمن.[12][13]
ويمكن لأساليب الحياة أن تزيد من خطر ارتفاع ضغط الدم، ويشمل ذلك الملح الزائد في النظام الغذائي، ووزن الجسم الزائد، والتدخين، والكحول.[11][14] ويمكن أيضا أن يحدث ارتفاع ضغط الدم بسبب أمراض أخرى، أو كأثر جانبي للأدوية.
يتكون ضغط الدم من رقمين هما الضغط الانقباضي والضغط الانبساطي، ويعتمد ذلك على الضغط الحاصل والمقاس أثناء تقلص عضلة القلب (الانقباض) أو استرخائها بين الضربات (الانبساط).[11] ويتراوح ضغط الدم الانقباضي الطبيعي أثناء الراحة بين 100-140 مم زئبق، والانبساطي بين 60-90 مم زئبق،[15] ويعتبر ضغط الدم مفرطا لدى البالغين إذا كانت قيمته تبلغ أو تزيد عن 140/90 مم زئبق باستمرار،[14] وتنطبق أرقام مختلفة على الأطفال.[16] وتبدو مراقبة ضغط الدم الجوال على مدى 24 ساعة أكثر دقة من أفضل قياس لضغط الدم في العيادة.[10][14]
يمكن لتغييرات نمط الحياة والأدوية خفض ضغط الدم وتقليل خطر حدوث مضاعفات صحية،[17] وتشمل التغييرات في نمط الحياة فقدان الوزن، وتقليل الملح في الطعام، وممارسة الرياضة البدنية، واتباع نظام غذائي صحي،[14] وإذا لم تكن تغييرات نمط الحياة كافية، يتم استخدام خافضات ضغط الدم. ويمكن استخدام ما يصل إلى ثلاثة أدوية للتحكم في ضغط الدم في 90٪ من الأشخاص.[14] وترتبط معالجة ضغط الدم الشرياني المعتدل الارتفاع (المعرّف بـ> 160/100 مم زئبق) عن طريق الأدوية بتحسن متوسط العمر المتوقع،[18] بينما تأثير علاج ضغط الدم بين 140/90 ملم زئبق و160/100 ملم زئبق أقل وضوحًا مع بعض المراجعات التي وجدت بعض الفائدة،[19][20] بينما يجد البعض الآخر نقصًا في الأدلة على الفائدة.[21] يصيب ارتفاع ضغط الدم ما بين 16-37 ٪ من السكان على مستوى العالم،[14] وكان يعتقد في عام 2010 أن ارتفاع ضغط الدم كان عاملاً في وفاة 18٪ (9.4 مليون) من السكان.[22]
فرط ضغط الدم الأساسي مقابل فرط ضغط الدم الثانوي
عدلفرط ضغط الدم الأساسي هو أحد أنواع ارتفاع ضغط الدم، ويتميز بعد وجود سبب معروف له، كما أنه النوع الأكثر شيوعاً بين أنواع ارتفاع ضغط الدم، ويمثل 95٪ من جميع حالات ارتفاع ضغط الدم.[23][24][25][26] وعادة ما يكون فرط ضغط الدم الأساسي عائلي الحدوث، ويبدو أنه يحدث نتيجة تفاعل العوامل البيئية والوراثية، كما أن انتشاره يزداد مع تقدم السن، والأشخاص الذين تظهر عليهم زيادة في ضغط الدم في سن صغيرة لديهم احتمال أكبر للإصابة بارتفاع ضغط الدم لاحقا، كما أن الإصابة بارتفاع ضغط الدم يزيد من احتمال الإصابة بأمراض المخ والقلب والكلى.[27]
فرط ضغط الدم الثانوي هو أحد أنواع ارتفاع ضغط الدم، ويتميز عن فرط ضغط الدم الأساسي بوجود سبب معروف لحدوثه، وهذا النوع أقل حدوثا ويمثل حوالي 5% من حالات الإصابة بارتفاع ضغط الدم. ومن أهم أسبابه أمراض الغدد الصماء، وأمراض الكلية، والأورام، بالإضافة إلى أنه قد يكون أثرا ضائرا لعدد من الأدوية.
مضاعفات ارتفاع ضغط الدم
عدلمضاعفات ارتفاع ضغط الدم هي النتائج السريرية التي يسببها استمرار ارتفاع ضغط الدم لفترة طويلة،[28] ويعد ارتفاع ضغط الدم عامل خطر لجميع الأعراض السريرية لتصلب الشرايين، حيث أنه أحد عوامل خطر تصلب الشرايين ذاته.[29][30][31][32][33] كما أنه من العوامل المؤهِّبة لفشل القلب،[34][35] ومرض القلب التاجي،[36][37] والسكتة،[28] واعتلال الكلى،[38][39][40] ومرض الشريان المحيطي.[41][42] وقد يشكل ارتفاع ضغط الدم في الدول المتقدمة أحد أهم عوامل الخطر للإصابة بأمراض القلب الوعائية وكذلك ارتفاع معدل الوفيات.[43]
اضطراب النظم القلبي
عدلاضطراب النظم القلبي أو اختلال النَّظْم القَلْبِيّ أو اللانظمية القلبية هو مجموعة من الحالات التي تكون فيها ضربات القلب غير منتظمة أو سريعة جدًا أو بطيئة جدًا. ويسمى معدل ضربات القلب السريع للغاية -أكثر من 100 نبضة في الدقيقة لدى البالغين- «تسرع القلب»، ويسمى معدل ضربات القلب البطيء للغاية -أقل من 60 نبضة في الدقيقة- «بطء القلب».[44] العديد من أنواع عدم انتظام ضربات القلب ليس لديهم أعراض، وعندما تكون الأعراض موجودة فهي تشمل الخفقان أو الشعور بفترة توقف بين ضربات القلب، والأخطر من ذلك أنه قد يكون هناك دوخة أو إغماء أو ضيق في التنفس أو ألم في الصدر،[45] وفي حين أن معظم أنواع عدم انتظام ضربات القلب ليست خطيرة، يعرِّض بعضُها الشخص لمضاعفات، مثل السكتة الدماغية أو قصور القلب، وقد يؤدي البعض الآخر إلى توقف القلب.
هناك أربعة أنواع رئيسية من اضطراب النظم القلبي: نبضات إضافية، وتسرع القلب فوق البطيني، واضطراب النظم البطيني، واضطرابات النظم القلبية البطيئة. وتشمل الضربات الإضافية الانقباض الأذيني المبكر، والانقباض البطيني المبكر، والانقباض الوصلات المبكر، بينما يشمل تسرع القلب فوق البطيني الرجفان الأذيني، والرفرفة الأذينية، وتسرع القلب فوق البطيني الانتيابي، ويشمل عدم انتظام ضربات القلب البطيني الرجفان البطيني، وعدم انتظام دقات القلب البطيني.[46][47] ينتج اضطراب النظم القلبي عن مشاكل في نظام التوصيل الكهربائي للقلب، وقد تحدث حالات عدم انتظام ضربات القلب عند الأطفال. ومع ذلك، فإن المعدل الطبيعي لمعدل ضربات القلب يختلف ويعتمد على العمر. ويمكن لعدد من الاختبارات أن تساعد في التشخيص بما في ذلك رسم القلب الكهربائي (ECG) وجهاز هولتر.
.[48]
يمكن علاج معظم حالات عدم انتظام ضربات القلب بشكل فعال، وقد تشمل العلاجات الأدوية، والإجراءات الطبية، مثل جهاز تنظيم ضربات القلب، والجراحة، وقد تتضمن الأدوية اللازمة لمعدل ضربات القلب السريع محصرات بيتا أو العوامل التي تحاول استعادة إيقاع القلب الطبيعي، مثل بروكاييناميد، وقد يكون لهذه المجموعة الأخيرة تأثيرات جانبية أكثر أهمية خاصة إذا تم أخذها لفترة طويلة من الزمن. وتُستخدم أجهزة ضبط نبضات القلب في الغالب مع معدلات ضربات القلب البطيئة، وعادة ما يتم علاج أولئك الذين يعانون من عدم انتظام ضربات القلب باستخدام مذيبات الدم للحد من مخاطر حدوث مضاعفات، وقد يتلقى أولئك الذين لديهم أعراض شديدة من عدم انتظام ضربات القلب معالجة عاجلة باستخدام الصدمات الكهربية في شكل تقويم نظم القلب أو إزالة الرجفان.[49]
يصيب اضطراب النظم القلبي ملايين الأشخاص،[50] واعتبارا من عام 2014، أصاب الرجفان الأذيني حوالي 2 ٪ إلى 3 ٪ من السكان في أوروبا وأمريكا الشمالية،[51] ونتج عن الرجفان الأذيني والرفرفة الأذينية 112,000 حالة وفاة في عام 2013، ارتفاعًا من 29,000 في عام 1990.[52] إن الموت القلبي المفاجئ هو سبب حوالي نصف الوفيات بسبب أمراض القلب والأوعية الدموية أو حوالي 15٪ من جميع الوفيات على مستوى العالم،[53] وحوالي 80٪ من الموت القلبي المفاجئ هو نتيجة عدم انتظام ضربات القلب البطيني، وقد تحدث حالات عدم انتظام ضربات القلب في أي عمر، ولكنها أكثر شيوعًا بين كبار السن.
مرض القلب التاجي
عدلمرض الشريان التاجي، والمعروف أيضا باسم «مرض القلب الإقفاري»،[54] هو مجموعة من الأمراض التي تشمل: الذبحة الصدرية المستقرة، والذبحة الصدرية غير المستقرة، واحتشاء عضلة القلب، وتوقف القلب المفاجئ،[55] وهو ضمن مجموعة أمراض القلب والأوعية الدموية التي يعتبر أنه من أكثرها شيوعًا، ومن الأعراض الشائعة ألم الصدر أو عدم الراحة الذي قد ينتقل إلى الكتف أو الذراع أو الظهر أو الرقبة أو الفك،[56] ومن حين لآخر قد يشعر المريض بحرقة الفؤاد. وعادة ما تحدث الأعراض مع ممارسة الرياضة أو الإجهاد العاطفي، وتستمر أقل من بضع دقائق، وتتحسن مع الراحة،[56] وقد يحدث أيضا ضيق في التنفس، وأحيانًا لا يكن هناك أعراض،[56] وأحيانا أخرى تكون النوبة القلبية هي العلامة الأولى. وتشمل المضاعفات الأخرى فشل القلب أو عدم انتظام ضربات القلب.[57]
وتشمل عوامل الخطر: ارتفاع ضغط الدم، والتدخين، والسكري، وقلة ممارسة الرياضة، والسمنة، وارتفاع نسبة الكوليسترول في الدم، وسوء التغذية، والإفراط في تناول الكحول، وغير ذلك،[58][59] وتشمل المخاطر الأخرى الاكتئاب.[60] وتتضمن الآلية الأساسية تصلب شرايين القلب، وقد يساعد عدد من الاختبارات في التشخيص بما في ذلك: تخطيط القلب الكهربائي، واختبار إجهاد القلب، وتصوير الأوعية التاجية، وغيرها.[61]
تكون الوقاية من خلال اتباع نظام غذائي صحي، وممارسة التمارين الرياضية بانتظام، والحفاظ على وزن صحي، وعدم التدخين. وفي بعض الأحيان، يتم أيضًا استخدام الأدوية الخاصة بمرض السكري أو ارتفاع الكوليسترول أو ارتفاع ضغط الدم.[62] وهناك أدلة محدودة لفحص الأشخاص الذين هم في خطر منخفض وليس لديهم أعراض،[63] ويشمل العلاج نفس تدابير الوقاية،[64] كما يمكن التوصية بأدوية إضافية، مثل مضادات الصفيحات بما فيها الأسبرين أو حاصرات بيتا أو النتروجليسرين، ويمكن استخدام إجراءات، مثل التدخل التاجي عن طريق الجلد (PCI) أو جراحة فتح مجرى جانبي للشريان التاجي (CABG) في الحالات الشديدة.[65][66] وفي أولئك الذين لديهم مرض قلبي تاجي مستقر، فمن غير الواضح ما إذا كان PCI أو CABG بالإضافة إلى العلاجات الأخرى يحسن من متوسط العمر المتوقع أو يقلل من خطر الإصابة بنوبة قلبية.[67]
وفي عام 2013، كان مرض الشريان التاجي أكثر أسباب الوفاة شيوعًا عالميًا، حيث أدى إلى وفاة 8.14 مليون شخص (16.8٪) من 5.74 مليون حالة وفاة (12٪) في عام 1990.[68] وانخفض خطر الوفاة من مرض الشريان التاجي لعمر معين بين 1980 و2010 خاصة في البلدان المتقدمة،[69] كما انخفض عدد الحالات في عمر معين أيضا بين عامي 1990 و2010.[70] وفي الولايات المتحدة في عام 2010، كان حوالي 20 ٪ من أولئك الذين تجاوزوا 65 عامًا يعانون من مرض الشريان التاجي، في حين كان موجودا في 7 ٪ في عمر 45 إلى 64، و1.3 ٪ في عمر 18 إلى 45،[71] وكانت المعدلات أعلى بين الرجال عن النساء في سن معينة.[71]
توقف القلب
عدلتوقف القلب هو توقف مفاجئ في تدفق الدم الفعال بسبب فشل القلب في الانقباض بشكل فعال، وتشمل الأعراض فقدان الوعي، وعدم انتظام التنفس أو غيابه.[72] وقد يكون لدى بعض الناس ألم في الصدر، أو ضيق في التنفس، أو غثيان قبل حدوث ذلك،[73] وإذا لم يتم علاجه في غضون دقائق، يحدث الموت عادة.[74]
السبب الأكثر شيوعا للسكتة القلبية هو مرض الشريان التاجي، وتشمل الأسباب الأقل شيوعًا فقدان الدم الشديد، ونقص الأكسجين، وانخفاض البوتاسيوم، وقصور القلب، وممارسة التمارين البدنية المكثفة. وقد يؤدي أيضًا عدد من الاضطرابات الوراثية إلى زيادة الخطر بما في ذلك متلازمة كيو تي الطويلة، وعادةً ما يكون إيقاع القلب الأولي رجفان بطيني.[75] ويتم تأكيد التشخيص من خلال عدم العثور على النبض.
وتشمل الوقاية عدم التدخين، والنشاط البدني، والحفاظ على وزن صحي، بينما علاج السكتة القلبية هو الإنعاش القلبي الرئوي (CPR)، أو إزالة الرجفان.[76] ومن بين أولئك الذين نجوا، فإن التحكم درجة الحرارة قد يحسن النتائج،[77] قد يتم وضع مزيل الرجفان القلبي القابل للزرع لتقليل فرصة الموت من تكرار حدوث هذه الحالة.[78]
وفي الولايات المتحدة، يحدث توقف القلب خارج المستشفى في حوالي 13 من كل 10,000 شخص في السنة (326,000 حالة)، بينما يحدث توقف القلب في المستشفى في 209,000 حالة إضافية،[79] وتصبح السكتة القلبية أكثر شيوعًا مع التقدم في العمر، تؤثر على الذكور أكثر من الإناث.[80] وتبلغ نسبة الأشخاص الذين ينجون بالعلاج حوالي 8٪، والعديد من الذين بقوا على قيد الحياة لديهم إعاقة كبيرة. ومع ذلك، فإن العديد من البرامج التلفزيونية الأمريكية قد صورت معدلات بقاء عالية بشكل غير واقعي بنسبة 67٪.[81]
مرض قلبي خلقي
عدلالعيب القلبي الخلقي، ويُعرف أيضًا باسم «شذوذ القلب الخلقي» أو «أمراض القلب الخلقية»، هو مشكلة في بنية القلب توجد عند الولادة،[82] وتعتمد العلامات والأعراض على نوع المشكلة، ويمكن أن تختلف الأعراض من لا شيء إلى أنها قد تهدد الحياة، وعندما تكون موجودة، فإنها قد تشمل التنفس السريع، والبشرة المزرقة، وسوء اكتساب الوزن، والشعور بالتعب، ولكنه لا يسبب ألم في الصدر.[83] ولا تحدث معظم مشاكل القلب الخلقية مع أمراض أخرى،[84] وتشمل المضاعفات التي يمكن أن تنتج عن عيوب القلب قصور القلب.
غالبًا ما يكون سبب شذوذ القلب الخلقي غير معروف،[85] فقد تكون بعض الحالات ناتجة عن العدوى أثناء الحمل مثل الحصبة الألمانية، أو استخدام بعض الأدوية مثل الكحول أو التبغ، أو هناك قرابة بين الوالدين، أو سوء الحالة الغذائية، أو السمنة في الأم،[86] كما أن معاناة أحد الوالدين من عيب خلقي في القلب يعد أيضًا أحد عوامل الخطر. ويرتبط عدد من الحالات الوراثية بعيوب في القلب بما في ذلك متلازمة داون، ومتلازمة تيرنر، ومتلازمة مارفان. وتنقسم عيوب القلب الخلقية إلى مجموعتين رئيسيتين: عيوب القلب الزراقية وعيوب القلب اللازراقية، اعتمادًا على ما إذا كان الطفل لديه القدرة على التحول إلى اللون المزرق. وقد تتضمن المشاكل الجدران الداخلية للقلب، أو صمامات القلب، أو الأوعية الدموية الكبيرة التي تؤدي من وإلى القلب.
يمكن الوقاية جزئيا من عيوب القلب الخلقية من خلال لقاح الحصبة الألمانية، وإضافة اليود إلى الملح، وإضافة حمض الفوليك إلى بعض المنتجات الغذائية، وهناك بعض العيوب لا تحتاج إلى علاج، ويمكن علاج البعض الآخر بشكل فعال باستخدام إجراءات القسطرة أو جراحة القلب، كما قد يكون هناك حاجة في بعض الأحيان لعدد من العمليات،[87] ومن حين لآخر تكون زراعة القلب مطلوبة. وتكون النتائج جيدة بشكل عام مع العلاج المناسب حتى مع المشاكل المعقدة.
تشوهات القلب هي أكثر العيوب الخلقية شيوعا. وفي عام 2013، كانت عيوب القلب موجودة في 34.3 مليون شخص على مستوى العالم،[88] وتؤثر على ما بين 4-75 من كل 1000 ولادة حية اعتمادا على كيفية تشخيصها،[89] وحوالي 6-19 من كل 1000 يكون حالتهم متوسطة إلى شديدة. وتعتبر عيوب القلب الخلقية السبب الرئيسي للوفيات المرتبطة بالعيوب الخلقية. وفي عام 2013، أدت عيوب القلب الخلقية إلى وفاة 323,000 من 366,000 حالة وفاة في عام 1990.[90]
اختبارات تشخيصية في طب القلب
عدلالاختبارات التشخيصية في طب القلب هي طرق تحديد حالات القلب المرتبطة بصحة القلب مقابل وظيفة القلب المرضية غير السليمة. نقطة البداية هي الحصول على التاريخ الطبي، يليه التسمع، ثم يمكن إجراء اختبارات الدم، وإجراءات الفيزيولوجيا الكهربية، وتصوير القلب لمزيد من التفصيل، وتشمل الإجراءات الفيزيولوجية الكهربية: تخطيط كهربائية القلب، ومراقبة القلب، واختبار إجهاد القلب، ودراسة الفيزيولوجيا الكهربية.
مجتمع طب القلب
عدلمؤسسات
عدل- الكلية الأمريكية لطب القلب
- جمعية القلب الأمريكية
- الجمعية الأوروبية لطب القلب
- جمعية إيقاع القلب
- جمعية القلب والأوعية الدموية الكندية
- جمعية القلب الهندية
- مؤسسة القلب الوطنية في أستراليا
مجلات
عدل- المجلة الأمريكية لأمراض القلب
- حوليات التخدير القلبي
- طب القلب
- ارتفاع ضغط الدم السريري والتجريبي
- طب القلب السريري
- مجلة القلب الأوروبية
- القلب
- إيقاع القلب
- المجلة الدولية لطب القلب
- مجلة الكلية الأمريكية لطب القلب
أطباء قلب
عدل- روبرت أتكينز (1930-2003)، المعروف بإنشائه لحمية نظام أتكينز
- يوجين برونولد (من مواليد 1929)، رئيس تحرير مجلة برونولد لأمراض القلب
- والاس بريغدين (1916–2008)، الذي عرّف اعتلال عضلة القلب
- فيلم أينتهوفن (1860-1927)، وهو فيزيولوجي قام ببناء أول تخطيط كهربائي فعال، وفاز بجائزة نوبل في علم وظائف الأعضاء أو الطب عام 1924 (لاكتشاف آلية مخطط القلب الكهربائي)
- فرنر فورسمان (1904-1979)، الذي قام بأول قسطرة بشرية على نفسه، مما أدى إلى تركه مستشفى شاريتيه (برلين)، وترك اختصاصه في طب القلب، ثم فاز بجائزة نوبل عام 1956 في الفسيولوجيا أو الطب (لاكتشافاته المتعلقة بقسطرة القلب والتغيرات المرضية في الدورة الدموية)
- أندرياس غرونتزيغ (1939-1985)، أول من طور رأب الأوعية بالبالون
- ويليام هارفي (1578–1657)، الذي وصف لأول مرة نظام الدورة الدموية المغلقة، والذي وصفه فورسمان بأنه مؤسس طب القلب.
- موراي هوفمان (مواليد 1924) بصفته رئيس جمعية القلب في كولورادو، بدأ أحد برامج الجري الأولى التي تروّج لصحة القلب
- ماكس هولزمان (1899-1994)، المؤسس المشارك للجمعية السويسرية لطب القلب، ورئيس من 1952-1955
- هنري جوزيف ليليان (1917-2007)، تخطيط القلب الكهربائي العملي[91]
- برنارد لون (من مواليد 1921)، المطور الأصلي لجهاز إزالة الرجفان
- جاكلين نونان (من مواليد 1928)، مكتشف متلازمة نونان، وهو السبب المتلازمي الأول لأمراض القلب الخلقية.
- جون باركنسون (1885-1976)، المعروف بمتلازمة وولف -باركنسون -وايت
- هيلين توسيغ (1898-1986)، مؤسس طب القلب للأطفال، وعملت على نطاق واسع على متلازمة الطفل المزرق
- بول دادلي وايت (1886-1973)، المعروف بتعريفه لمتلازمة وولف -باركنسون -وايت
- لويس وولف (1898-1972)، المعروف بتعريفه لمتلازمة وولف -باركنسون -وايت
مراجع
عدل- ^ "Specialties & Subspecialties". American Osteopathic Association. مؤرشف من الأصل في 2017-10-11. اطلع عليه بتاريخ 2012-09-23.
- ^ ا ب Fauci, Anthony, et al. Harrison's Textbook of Medicine. New York: McGraw Hill, 2009.
- ^ Braunwald, Eugene, ed. Heart Disease, 6th edition. Philadelphia: Saunders, 2011.
- ^ Lakhan SE، Kaplan A، Laird C، Leiter Y (2009). "The interventionalism of medicine: interventional radiology, cardiology, and neuroradiology". International Archives of Medicine. ج. 2 ع. 27: 27. DOI:10.1186/1755-7682-2-27. PMC:2745361. PMID:19740425.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Murphy، Anne M. (16 يوليو 2008). "The Blalock-Taussig-Thomas Collaboration". JAMA. ج. 300 ع. 3: 328–30. DOI:10.1001/jama.300.3.328. ISSN:0098-7484. PMID:18632547. مؤرشف من الأصل في 2020-03-12.
- ^ " تتضمّنُ هذه المقالة نصوصًا مأخوذة من هذا المصدر، وهي في الملكية العامة: Ventricular Septal Defects: Background, Anatomy, Pathophysiology". 19 يوليو 2017.
{{استشهاد بدورية محكمة}}: الاستشهاد بدورية محكمة يطلب|دورية محكمة=(مساعدة) والوسيط|مسار أرشيف=بحاجة لـ|مسار=(مساعدة) - ^ ا ب ج " تتضمّنُ هذه المقالة نصوصًا مأخوذة من هذا المصدر، وهي في الملكية العامة: Facts about Pulmonary Atresia: Types of Pulmonary Atresia" (بالإنجليزية الأمريكية). Centers of Disease Control.
{{استشهاد ويب}}: الوسيط|تاريخ الوصولبحاجة لـ|مسار=(help), الوسيط|مسار أرشيف=بحاجة لـ|مسار=(help), and الوسيط|مسار=غير موجود أو فارع (help) - ^ Bhat، Venkatraman (2016). "Illustrated Imaging Essay on Congenital Heart Diseases: Multimodality Approach Part III: Cyanotic Heart Diseases and Complex Congenital Anomalies". JOURNAL OF CLINICAL AND DIAGNOSTIC RESEARCH. ج. 10: TE01-10. DOI:10.7860/jcdr/2016/21443.8210. PMC:5020285. PMID:27630924. مؤرشف من الأصل في 2020-02-11.
- ^ Pagidipati, Neha Jadeja; Gaziano, Thomas A. (2013). "Estimating Deaths From Cardiovascular Disease: A Review of Global Methodologies of Mortality Measurement". Circulation (بالإنجليزية). 127 (6): 749–756. DOI:10.1161/CIRCULATIONAHA.112.128413. ISSN:0009-7322. Archived from the original on 2018-06-16. Retrieved 2016-09-23.
- ^ ا ب Naish، Jeannette؛ Court، Denise Syndercombe (2014). Medical sciences (ط. 2). ص. 562. ISBN:9780702052491. مؤرشف من الأصل في 2016-12-26.
- ^ ا ب ج "High Blood Pressure Fact Sheet". CDC. 19 فبراير 2015. مؤرشف من الأصل في 2019-05-26. اطلع عليه بتاريخ 2016-03-06.
- ^ Lackland، DT؛ Weber، MA (مايو 2015). "Global burden of cardiovascular disease and stroke: hypertension at the core". The Canadian journal of cardiology. ج. 31 ع. 5: 569–71. DOI:10.1016/j.cjca.2015.01.009. PMID:25795106.
- ^ Mendis، Shanthi؛ Puska، Pekka؛ Norrving، Bo (2011). Global atlas on cardiovascular disease prevention and control (PDF) (ط. 1st). Geneva: World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization. ص. 38. ISBN:9789241564373. مؤرشف من الأصل (PDF) في 2014-08-17.
- ^ ا ب ج د ه و Poulter، NR؛ Prabhakaran، D؛ Caulfield، M (22 أغسطس 2015). "Hypertension". Lancet. ج. 386 ع. 9995: 801–12. DOI:10.1016/s0140-6736(14)61468-9. PMID:25832858.
- ^ Giuseppe، Mancia؛ Fagard، R؛ Narkiewicz، K؛ Redon، J؛ Zanchetti، A؛ Bohm، M؛ Christiaens، T؛ Cifkova، R؛ De Backer، G؛ Dominiczak، A؛ Galderisi، M؛ Grobbee، DE؛ Jaarsma، T؛ Kirchhof، P؛ Kjeldsen، SE؛ Laurent، S؛ Manolis، AJ؛ Nilsson، PM؛ Ruilope، LM؛ Schmieder، RE؛ Sirnes، PA؛ Sleight، P؛ Viigimaa، M؛ Waeber، B؛ Zannad، F؛ Redon، J؛ Dominiczak، A؛ Narkiewicz، K؛ Nilsson، PM؛ وآخرون (يوليو 2013). "2013 ESH/ESC Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC)". European Heart Journal. ج. 34 ع. 28: 2159–219. DOI:10.1093/eurheartj/eht151. hdl:1854/LU-4127523. PMID:23771844.
- ^ James، PA.؛ Oparil، S.؛ Carter، BL.؛ Cushman، WC.؛ Dennison-Himmelfarb، C.؛ Handler، J.؛ Lackland، DT.؛ Lefevre، ML.؛ وآخرون (ديسمبر 2013). "2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults: Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8)". JAMA. ج. 311 ع. 5: 507–20. DOI:10.1001/jama.2013.284427. PMID:24352797.
- ^ "How Is High Blood Pressure Treated?". National Heart, Lung, and Blood Institute. 10 سبتمبر 2015. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2016-03-06.
- ^ Musini، VM؛ Tejani، AM؛ Bassett، K؛ Wright، JM (7 أكتوبر 2009). "Pharmacotherapy for hypertension in the elderly". The Cochrane Database of Systematic Reviews ع. 4: CD000028. DOI:10.1002/14651858.CD000028.pub2. PMID:19821263.
- ^ Sundström، Johan؛ Arima، Hisatomi؛ Jackson، Rod؛ Turnbull، Fiona؛ Rahimi، Kazem؛ Chalmers، John؛ Woodward، Mark؛ Neal، Bruce (فبراير 2015). "Effects of Blood Pressure Reduction in Mild Hypertension". Annals of Internal Medicine. ج. 162: 184–91. DOI:10.7326/M14-0773. PMID:25531552.
- ^ Xie، X؛ Atkins، E؛ Lv، J؛ Bennett، A؛ Neal، B؛ Ninomiya، T؛ Woodward، M؛ MacMahon، S؛ Turnbull، F؛ Hillis، GS؛ Chalmers، J؛ Mant، J؛ Salam، A؛ Rahimi، K؛ Perkovic، V؛ Rodgers، A (30 يناير 2016). "Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis". Lancet. ج. 387 ع. 10017: 435–43. DOI:10.1016/S0140-6736(15)00805-3. PMID:26559744.
- ^ Diao، D؛ Wright، JM؛ Cundiff، DK؛ Gueyffier، F (15 أغسطس 2012). "Pharmacotherapy for mild hypertension". The Cochrane Database of Systematic Reviews. ج. 8: CD006742. DOI:10.1002/14651858.CD006742.pub2. PMID:22895954.
- ^ Campbell، NR؛ Lackland، DT؛ Lisheng، L؛ Niebylski، ML؛ Nilsson، PM؛ Zhang، XH (مارس 2015). "Using the Global Burden of Disease study to assist development of nation-specific fact sheets to promote prevention and control of hypertension and reduction in dietary salt: a resource from the World Hypertension League". Journal of clinical hypertension (Greenwich, Conn.). ج. 17 ع. 3: 165–67. DOI:10.1111/jch.12479. PMID:25644474.
- ^ Carretero OA، Oparil S (يناير 2000). "Essential hypertension. Part I: definition and etiology". Circulation. ج. 101 ع. 3: 329–35. DOI:10.1161/01.CIR.101.3.329. PMID:10645931. مؤرشف من الأصل في 2020-04-04. اطلع عليه بتاريخ 2009-06-05.
- ^ Oparil S، Zaman MA، Calhoun DA (نوفمبر 2003). "Pathogenesis of hypertension". Ann. Intern. Med. ج. 139 ع. 9: 761–76. DOI:10.7326/0003-4819-139-9-200311040-00011. PMID:14597461.
- ^ Hall, John E.؛ Guyton, Arthur C. (2006). Textbook of medical physiology. St. Louis, Mo: Elsevier Saunders. ص. 228. ISBN:0-7216-0240-1. مؤرشف من الأصل في 2021-03-08.
- ^ "Hypertension: eMedicine Nephrology". مؤرشف من الأصل في 2019-08-01. اطلع عليه بتاريخ 2009-06-05.
- ^ "Essential hypertension : The Lancet". مؤرشف من الأصل في 2013-06-01. اطلع عليه بتاريخ 2009-06-01.
{{استشهاد بدورية محكمة}}: الاستشهاد بدورية محكمة يطلب|دورية محكمة=(مساعدة) - ^ ا ب White WB (مايو 2009). "Defining the problem of treating the patient with hypertension and arthritis pain". The American Journal of Medicine. ج. 122 ع. 5 Suppl: S3–9. DOI:10.1016/j.amjmed.2009.03.002. PMID:19393824. مؤرشف من الأصل في 2018-10-22. اطلع عليه بتاريخ 2009-06-22.
- ^ Insull W (يناير 2009). "The pathology of atherosclerosis: plaque development and plaque responses to medical treatment". The American Journal of Medicine. ج. 122 ع. 1 Suppl: S3–S14. DOI:10.1016/j.amjmed.2008.10.013. PMID:19110086. مؤرشف من الأصل في 2020-01-26. اطلع عليه بتاريخ 2009-06-20.
- ^ Liapis CD، Avgerinos ED، Kadoglou NP، Kakisis JD (مايو 2009). "What a vascular surgeon should know and do about atherosclerotic risk factors". Journal of Vascular Surgery. ج. 49 ع. 5: 1348–54. DOI:10.1016/j.jvs.2008.12.046. PMID:19394559. مؤرشف من الأصل في 2018-04-14. اطلع عليه بتاريخ 2009-06-20.
- ^ Riccioni G (2009). "The effect of antihypertensive drugs on carotid intima media thickness: an up-to-date review". Current Medicinal Chemistry. ج. 16 ع. 8: 988–96. DOI:10.2174/092986709787581923. PMID:19275607. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Safar ME، Jankowski P (فبراير 2009). "Central blood pressure and hypertension: role in cardiovascular risk assessment". Clinical Science. ج. 116 ع. 4: 273–82. DOI:10.1042/CS20080072. PMID:19138169. مؤرشف من الأصل في 2020-03-12. اطلع عليه بتاريخ 2009-06-20.
{{استشهاد بدورية محكمة}}:|archive-date=/|archive-url=timestamp mismatch (مساعدة) - ^ Werner CM، Böhm M (يونيو 2008). "The therapeutic role of RAS blockade in chronic heart failure". Therapeutic Advances in Cardiovascular Disease. ج. 2 ع. 3: 167–77. DOI:10.1177/1753944708091777. PMID:19124420. مؤرشف من الأصل في 2020-03-12. اطلع عليه بتاريخ 2009-06-20.
- ^ Gaddam KK، Verma A، Thompson M، Amin R، Ventura H (مايو 2009). "Hypertension and cardiac failure in its various forms". The Medical Clinics of North America. ج. 93 ع. 3: 665–80. DOI:10.1016/j.mcna.2009.02.005. PMID:19427498. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Reisin E، Jack AV (مايو 2009). "Obesity and hypertension: mechanisms, cardio-renal consequences, and therapeutic approaches". The Medical Clinics of North America. ج. 93 ع. 3: 733–51. DOI:10.1016/j.mcna.2009.02.010. PMID:19427502. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Agabiti-Rosei E (سبتمبر 2008). "From macro- to microcirculation: benefits in hypertension and diabetes". Journal of Hypertension Supplement. ج. 26 ع. 3: S15–9. DOI:10.1097/01.hjh.0000334602.71005.52. PMID:19363848.
- ^ Murphy BP، Stanton T، Dunn FG (مايو 2009). "Hypertension and myocardial ischemia". The Medical Clinics of North America. ج. 93 ع. 3: 681–95. DOI:10.1016/j.mcna.2009.02.003. PMID:19427499. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Tylicki L, Rutkowski B (Feb 2003). "[Hypertensive nephropathy: pathogenesis, diagnosis and treatment]". Polski Merkuriusz Lekarski : Organ Polskiego Towarzystwa Lekarskiego (بالبولندية). 14 (80): 168–73. PMID:12728683.
- ^ Truong LD، Shen SS، Park MH، Krishnan B (فبراير 2009). "Diagnosing nonneoplastic lesions in nephrectomy specimens". Archives of Pathology & Laboratory Medicine. ج. 133 ع. 2: 189–200. DOI:10.1043/1543-2165-133.2.189. PMID:19195963. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Tracy RE، White S (فبراير 2002). "A method for quantifying adrenocortical nodular hyperplasia at autopsy: some use of the method in illuminating hypertension and atherosclerosis". Annals of Diagnostic Pathology. ج. 6 ع. 1: 20–9. DOI:10.1053/adpa.2002.30606. PMID:11842376. مؤرشف من الأصل في 2018-06-11. اطلع عليه بتاريخ 2009-06-20.
- ^ Aronow WS (أغسطس 2008). "Hypertension and the older diabetic". Clinics in Geriatric Medicine. ج. 24 ع. 3: 489–501, vi–vii. DOI:10.1016/j.cger.2008.03.001. PMID:18672184. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
- ^ Gardner AW، Afaq A (2008). "MANAGEMENT OF LOWER EXTREMITY PERIPHERAL ARTERIAL DISEASE". Journal of Cardiopulmonary Rehabilitation and Prevention. ج. 28 ع. 6: 349–57. DOI:10.1097/HCR.0b013e31818c3b96. PMC:2743684. PMID:19008688. مؤرشف من الأصل في 2012-05-05. اطلع عليه بتاريخ 2009-06-20.
- ^ Novo S، Lunetta M، Evola S، Novo G (يناير 2009). "Role of ARBs in the blood hypertension therapy and prevention of cardiovascular events". Current Drug Targets. ج. 10 ع. 1: 20–5. DOI:10.2174/138945009787122897. PMID:19149532. مؤرشف من الأصل في 2020-03-28. اطلع عليه بتاريخ 2009-06-20.
{{استشهاد بدورية محكمة}}:|archive-date=/|archive-url=timestamp mismatch (مساعدة) - ^ "What Is Arrhythmia?". www.nhlbi.nih.gov. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-10. اطلع عليه بتاريخ 2015-03-07.
- ^ "What Are the Signs and Symptoms of an Arrhythmia?". www.nhlbi.nih.gov. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-03-07.
- ^ "Types of Arrhythmia". www.nhlbi.nih.gov. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-04. اطلع عليه بتاريخ 2015-03-07.
- ^ Martin، C؛ Matthews، G؛ Huang، CL (2012). "Sudden cardiac death and Inherited channelopathy: the basic electrophysiology of the myocyte and myocardium in ion channel disease". Heart. ج. 98: 536–543. DOI:10.1136/heartjnl-2011-300953. PMC:3308472. PMID:22422742.
- ^ "How Are Arrhythmias Diagnosed?". www.nhlbi.nih.gov/. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-06. اطلع عليه بتاريخ 2015-03-07.
- ^ "How Are Arrhythmias Treated?". www.nhlbi.nih.gov/. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-03-07.
- ^ "Who Is at Risk for an Arrhythmia?". www.nhlbi.nih.gov/. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-03-07.
- ^ Zoni-Berisso، M؛ Lercari، F؛ Carazza، T؛ Domenicucci، S (2014). "Epidemiology of atrial fibrillation: European perspective". Clinical epidemiology. ج. 6: 213–20. DOI:10.2147/CLEP.S47385. PMC:4064952. PMID:24966695.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ GBD 2013 Mortality and Causes of Death، Collaborators (17 ديسمبر 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 385 ع. 9963: 117–171. DOI:10.1016/S0140-6736(14)61682-2. PMC:4340604. PMID:25530442.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - ^ Mehra، R (2007). "Global public health problem of sudden cardiac death". Journal of electrocardiology. ج. 40 ع. 6 Suppl: S118-22. DOI:10.1016/j.jelectrocard.2007.06.023. PMID:17993308.
- ^ Bhatia، Sujata K. (2010). Biomaterials for clinical applications (ط. Online-Ausg.). New York: Springer. ص. 23. ISBN:9781441969200. مؤرشف من الأصل في 2020-02-10.
- ^ Wong، ND (مايو 2014). "Epidemiological studies of CHD and the evolution of preventive cardiology". Nature Reviews. Cardiology. ج. 11 ع. 5: 276–89. DOI:10.1038/nrcardio.2014.26. PMID:24663092.
- ^ ا ب ج "What Are the Signs and Symptoms of Coronary Heart Disease?". 29 سبتمبر 2014. مؤرشف من الأصل في 2017-07-28. اطلع عليه بتاريخ 2015-02-23.
- ^ "Coronary Artery Disease (CAD)". 12 مارس 2013. مؤرشف من الأصل في 2019-05-15. اطلع عليه بتاريخ 2015-02-23.
- ^ Mehta، PK؛ Wei، J؛ Wenger، NK (16 أكتوبر 2014). "Ischemic heart disease in women: A focus on risk factors". Trends in Cardiovascular Medicine. ج. 25: 140–151. DOI:10.1016/j.tcm.2014.10.005. PMC:4336825. PMID:25453985.
- ^ Mendis، Shanthi؛ Puska، Pekka؛ Norrving، Bo (2011). Global atlas on cardiovascular disease prevention and control (PDF) (ط. 1st). Geneva: World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization. ص. 3–18. ISBN:9789241564373. مؤرشف من الأصل (PDF) في 2014-08-17.
- ^ Charlson، FJ؛ Moran، AE؛ Freedman، G؛ Norman، RE؛ Stapelberg، NJ؛ Baxter، AJ؛ Vos، T؛ Whiteford، HA (26 نوفمبر 2013). "The contribution of major depression to the global burden of ischemic heart disease: a comparative risk assessment". BMC Medicine. ج. 11: 250. DOI:10.1186/1741-7015-11-250. PMC:4222499. PMID:24274053.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ "How Is Coronary Heart Disease Diagnosed?". ص. 29 September 2014. مؤرشف من الأصل في 2017-09-02. اطلع عليه بتاريخ 2015-02-25.
- ^ "How Can Coronary Heart Disease Be Prevented or Delayed?". مؤرشف من الأصل في 2017-08-28. اطلع عليه بتاريخ 2015-02-25.
- ^ Desai، CS؛ Blumenthal، RS؛ Greenland، P (أبريل 2014). "Screening low-risk individuals for coronary artery disease". Current atherosclerosis reports. ج. 16 ع. 4: 402. DOI:10.1007/s11883-014-0402-8. PMID:24522859.
- ^ Boden، WE؛ Franklin، B؛ Berra، K؛ Haskell، WL؛ Calfas، KJ؛ Zimmerman، FH؛ Wenger، NK (أكتوبر 2014). "Exercise as a therapeutic intervention in patients with stable ischemic heart disease: an underfilled prescription". The American Journal of Medicine. ج. 127 ع. 10: 905–11. DOI:10.1016/j.amjmed.2014.05.007. PMID:24844736. مؤرشف من الأصل في 2022-04-06.
- ^ "How Is Coronary Heart Disease Treated?". 29 سبتمبر 2014. مؤرشف من الأصل في 2017-08-28. اطلع عليه بتاريخ 2015-02-25.
- ^ Deb، S؛ Wijeysundera، HC؛ Ko، DT؛ Tsubota، H؛ Hill، S؛ Fremes، SE (20 نوفمبر 2013). "Coronary artery bypass graft surgery vs percutaneous interventions in coronary revascularization: a systematic review". JAMA. ج. 310 ع. 19: 2086–95. DOI:10.1001/jama.2013.281718. PMID:24240936.
- ^ Rezende، PC؛ Scudeler، TL؛ da Costa، LM؛ Hueb، W (16 فبراير 2015). "Conservative strategy for treatment of stable coronary artery disease". World journal of clinical cases. ج. 3 ع. 2: 163–70. DOI:10.12998/wjcc.v3.i2.163. PMC:4317610. PMID:25685763.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ GBD 2013 Mortality and Causes of Death، Collaborators (17 ديسمبر 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 385: 117–171. DOI:10.1016/S0140-6736(14)61682-2. PMC:4340604. PMID:25530442.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - ^ Moran، AE؛ Forouzanfar، MH؛ Roth، GA؛ Mensah، GA؛ Ezzati، M؛ Murray، CJ؛ Naghavi، M (8 أبريل 2014). "Temporal trends in ischemic heart disease mortality in 21 world regions, 1980 to 2010: the Global Burden of Disease 2010 study". Circulation. ج. 129 ع. 14: 1483–92. DOI:10.1161/circulationaha.113.004042. PMC:4181359. PMID:24573352.
- ^ Moran، AE؛ Forouzanfar، MH؛ Roth، GA؛ Mensah، GA؛ Ezzati، M؛ Flaxman، A؛ Murray، CJ؛ Naghavi، M (8 أبريل 2014). "The global burden of ischemic heart disease in 1990 and 2010: the Global Burden of Disease 2010 study". Circulation. ج. 129 ع. 14: 1493–501. DOI:10.1161/circulationaha.113.004046. PMC:4181601. PMID:24573351.
- ^ ا ب Centers for Disease Control and Prevention، (CDC) (14 أكتوبر 2011). "Prevalence of coronary heart disease—United States, 2006–2010". MMWR. Morbidity and Mortality Weekly Report. ج. 60 ع. 40: 1377–81. PMID:21993341.
- ^ Field, John M. (2009). The Textbook of Emergency Cardiovascular Care and CPR (بالإنجليزية). Lippincott Williams & Wilkins. p. 11. ISBN:9780781788991. Archived from the original on 2020-02-10.
- ^ "What Are the Signs and Symptoms of Sudden Cardiac Arrest?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-10-07. اطلع عليه بتاريخ 2016-08-16.
- ^ "What Is Sudden Cardiac Arrest?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-10-20. اطلع عليه بتاريخ 2016-08-16.
- ^ "What Causes Sudden Cardiac Arrest?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-10-04. اطلع عليه بتاريخ 2016-08-16.
- ^ "How Is Sudden Cardiac Arrest Treated?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-11-03. اطلع عليه بتاريخ 2016-08-16.
- ^ Schenone، AL؛ Cohen، A؛ Patarroyo، G؛ Harper، L؛ Wang، X؛ Shishehbor، MH؛ Menon، V؛ Duggal، A (10 أغسطس 2016). "Therapeutic hypothermia after cardiac arrest: a systematic review/meta-analysis exploring the impact of expanded criteria and targeted temperature". Resuscitation. ج. 108: 102–110. DOI:10.1016/j.resuscitation.2016.07.238. PMID:27521472.
- ^ "How Can Death Due to Sudden Cardiac Arrest Be Prevented?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2016-08-16.
- ^ Kronick، SL؛ Kurz، MC؛ Lin، S؛ Edelson، DP؛ Berg، RA؛ Billi، JE؛ Cabanas، JG؛ Cone، DC؛ Diercks، DB؛ Foster، JJ؛ Meeks، RA؛ Travers، AH؛ Welsford، M (3 نوفمبر 2015). "Part 4: Systems of Care and Continuous Quality Improvement: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. ج. 132 ع. 18 Suppl 2: S397-413. DOI:10.1161/cir.0000000000000258. PMID:26472992.
- ^ "Who Is at Risk for Sudden Cardiac Arrest?". NHLBI. 22 يونيو 2016. مؤرشف من الأصل في 2017-11-13. اطلع عليه بتاريخ 2016-08-16.
- ^ Adams, James G. (2012). Emergency Medicine: Clinical Essentials (Expert Consult – Online) (بالإنجليزية). Elsevier Health Sciences. p. 1771. ISBN:1455733946. Archived from the original on 2019-09-21.
- ^ "What Are Congenital Heart Defects?". National Heart, Lung, and Blood Institute. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-08-10.
- ^ "What Are the Signs and Symptoms of Congenital Heart Defects?". National Heart, Lung, and Blood Institute. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-08-10.
- ^ Shanthi Mendis؛ Pekka Puska؛ Bo Norrving؛ World Health Organization (2011). Global Atlas on Cardiovascular Disease Prevention and Control (PDF). World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization. ص. 3, 60. ISBN:978-92-4-156437-3. مؤرشف من الأصل (PDF) في 2014-08-17.
- ^ "What Causes Congenital Heart Defects?". National Heart, Lung, and Blood Institute. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-08-10.
- ^ Dean، SV؛ Lassi، ZS؛ Imam، AM؛ Bhutta، ZA (26 سبتمبر 2014). "Preconception care: nutritional risks and interventions". Reproductive health. 11 Suppl 3: S3. DOI:10.1186/1742-4755-11-s3-s3. PMC:4196560. PMID:25415364.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ "How Are Congenital Heart Defects Treated?". National Heart, Lung, and Blood Institute. 1 يوليو 2011. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2015-08-10.
- ^ Global Burden of Disease Study 2013، Collaborators (7 يونيو 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 386 ع. 9995: 743–800. DOI:10.1016/S0140-6736(15)60692-4. PMC:4561509. PMID:26063472.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - ^ Milunsky، Aubrey (2011). "1". Genetic Disorders and the Fetus: Diagnosis, Prevention and Treatment. John Wiley & Sons. ISBN:9781444358216. مؤرشف من الأصل في 2019-06-30.
- ^ GBD 2013 Mortality and Causes of Death، Collaborators (17 ديسمبر 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 385 ع. 9963: 117–71. DOI:10.1016/S0140-6736(14)61682-2. PMC:4340604. PMID:25530442.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - ^ Upshaw، Charles (18 أبريل 2007). "Henry J. L. Marriott: Lucid Teacher of Electrocardiography". Clinical Cardiology. ج. 30 ع. 4: 207–8. DOI:10.1002/clc.6. PMID:17443652. مؤرشف من الأصل في 2017-12-02. اطلع عليه بتاريخ 2017-10-21.
روابط خارجية
عدل- U.S. معاهد الصحة الوطنية الأمريكية (NIH) – Heart and Circulation
- American College of Cardiology
- The Beginners Guide to Understanding Cardiology
- Cardiology news website
- Cardiology Trials summaries
- Education for Cardiology Disease Professionals
| في كومنز صور وملفات عن: طب القلب |