تدمي الصدر
تدَمّي الصدر(1) هي حالةٌ طبية يحدث فيها تجمعٌ للدم في التجويف الجنبي. ينتجُ عنها عددٌ من الأعراض والتي قد تشمل ألمًا صدريًا وصعوبةً في التنفس،[1] كما قد ينتجُ عنها علاماتٌ سريرية تتضمن تسرعَ نبضاتِ القلب وانخفاضَ أصواتِ التنفس على الجانب المُصاب.[2] عادةً ما يحدثُ تدَمّي الصدر نتيجةً للإصابة،[3] ولكن قد يحدثُ تلقائيًا بسبب سرطانٍ متوغلٍ في التجويف الجنبي،[4] أو نتيجةً لاضطرابٍ دموي خثاري، أو كمظهرٍ شاذٍ للانتباذ البطاني الرحمي، أو استجابةً لانخماص الرئة، أو قد يرتبط نادرًا مع حالاتِ أُخرى.[5]
| تدَمّي الصدر | |
|---|---|
| (الاسم العلمي: Hemothorax) | |
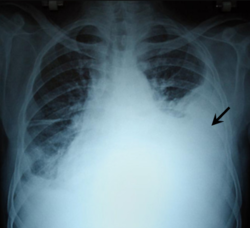 صورةٌ صدرية بالأشعة السينية تُظهر تدَمّي الصدر في الجانب الأيسر (السهم)
| |
| معلومات عامة | |
| الاختصاص | طب الرئة، طب الطوارئ |
| من أنواع | انصباب جنبي |
| الأنواع | بسبب إصابةٍ أو تلقائيًا |
| الأسباب | |
| الأسباب | رضحية، أو غير رضحية، أو علاجية المنشأ |
| المظهر السريري | |
| الأعراض | ألم صدري، وصعوبة في التنفس |
| المضاعفات | دبيلة جنبية، وتليف صدري |
| الإدارة | |
| التشخيص | أشعة سينية، تصوير بالموجات فوق الصوتية، تصوير مقطعي محوسب، تصوير بالرنين المغناطيسي، بزل الصدر |
| العلاج | أنبوب صدري، بضع الصدر، علاج انحلال الخثرة |
| أدوية | |
| المآل | جيدًا إذا عُولج |
| الوبائيات | |
| انتشار المرض | 300,000 حالة سنويًا في الولايات المتحدة |
| التاريخ | |
| وصفها المصدر | الموسوعة السوفيتية الكبرى ، والموسوعة السوفيتية الأرمينية، المجلد الخامس |
| تعديل مصدري - تعديل | |
عادةً ما يُشخص تدَمي الصدر باستعمال تصوير الصدر بالأشعة السينية، ولكن يُمكن تحديده أيضًا باستعمال أنواعٍ أُخرى من التصوير الطبي والتي تتضمن التصوير بالموجات فوق الصوتية والتصوير المقطعي المحوسب والتصوير بالرنين المغناطيسي.[6] يُمكن تمييز تدَمي الصدر عن الأشكال الأُخرى من تجمعات السوائل في التجويف الجنبي عبر تحليل عينةٍ من السائل المُتجَمع،[4] ويُحدد تدَمّي الصدر بوجود هيماتوكريت أكثر أو يساوي 50% من هيماتوكريت الدم المُحيطي في الشخص.[5]
قد يُعالج تدَمي الصدر بتصريف الدم باستعمال أنبوبٍ صدري، ولكنهُ قد يحتاج تدخلًا جراحيًا في حال استمرار النزيف.[7][8] عادةً ما يكون مآل الحالة جيدًا إذا تلقت العلاج المُناسب.[3] قد تحدث مضاعفاتٌ لتدَمي الصدر، وتشمل حدوث عدوى في التجويف الجنبي أو تكون نسيجٍ ندبي.[9]
العلامات والأعراض
عدلتعتمدُ أعراضُ تدمّي الصدر على كمية الدم الموجودة في التجويف الجنبي، فإذا كانت قليلةً فإنها تُسبب أعراضًا طفيفة، أما إذا كانت كبيرةً فإنها عادةً ما تؤدي إلى ضيقٍ في النفس وألمٍ في الصدر، كما قد تُسبب أحيانًا شعورًا بالدُّوار. قد تحدثُ أعراضٌ أخرى مع تدّمي الصدر، وذلك اعتمادًا على سبب حدوثه.[1]
يحدث مع تدمّي الصدر عددٌ من العلامات السريرية والتي تتضمن انخفاضًا أو غيابًا في أصوات التنفس وانخفاضًا في حركة جدار الصدر على الجانب المُصاب.[1] عند قرع الجانب المُصاب، فإنه قد يُسمَعُ صوتٌ أصم بدلًا من النغمة الرنانة الطبيعية.[10] إذا كان تدّمي الصدر كبيرًا فإنه قد يؤثر على قدرة نقل الأكسجين، مما قد يُؤدي لظهور لونٍ أزرق خفيف على الشفاه (زرقة)، كما يُحاول الجسم في هذه الحالات تعويضَ نقص الدم، مما يؤدي لتسرع معدل القلب، ويُصبح الجلد شاحبًا وباردًا ومتعرقًا.[2]
الأسباب
عدلرضحية
عدليحدثُ تدمّي الصدر عادةً بسبب رضحٍ أو إصابةٍ معينة، إما أن تكون إصابةً غير حادة أو جرحٌ يخرقُ الصدر. بالإضافة لهذا، فإنَّ الإصابات الصدرية الطفيفة أيضًا قد تؤدي إلى تدمٍ كبيرٍ في الصدر. غالبًا تؤدي الإصابات إلى تمزقٍ أوعية دمويةٍ صغيرة مثل الأوعية الموجودة بين الأضلاع، أما إذا تمزقت أوعيةٌ دمويةٌ كبيرة مثل الأبهر، فإنَّ تدمي الصدر يكون كبيرًا جدًا.[3][11]
علاجية المنشأ
عدلقد يحدثُ تدمي الصدر كمضاعفةٍ من مضاعفات جراحة القلب أو الرئتين، فمثلًا قد تتمزق الشرايين الرئوية عند وضع القسطرة.[9]
غير رضحية
عدليحدثُ تدمي الصدر تلقائيًا بنسبةٍ قليلة، فقد يؤدي توغلُ السرطان في التجويف الجنبي إلى مضاعفاتٍ تشمل تدمي الصدر.[4] تُسبب العديد من الأورام تدمي الصدر، ومنها الساركومات الوعائية والأورام الشفانية وورم المتوسطة وسرطان الرئة.[5] عادةً ما يحدث تدمي الصدر استجابةً لأي صدمةٍ بسيطة يكون فيها الدم غيرُ قادرٍ على التخثر، إما بسبب أدويةٍ مثل مضادات التخثر أو بسبب الاضطرابات النزفية مثل الهيموفيليا.[5] نادرًا ما يحدث تدمي الصدر بسبب الانتباذ البطاني الرحمي، وهي حالةٌ يتشكل فيها نسيجٌ رحمي في أماكن غير مُعتادة،[12] حيثُ قد يتواجد نسيج بطانة الرحم على السطح الجنبي، وينزفُ استجابةً للتغييرات الهرمونية في الدورة الشهرية، مؤديًا إلى تدمي الصدر الحيضي كجزءٍ من متلازمة الانتباذ البطاني الرحمي الصدري،[12] حيثُ تُمثل 14% من حالات هذه المتلازمة.[13]
قد يحدثُ تدمي الصدر في حالات استرواح الصدر (تجمعٌ غير طبيعيٍ للهواء في التجويف الجنبي)، حيثُ يحدث في حوالي 5% من حالات استرواح الصدر التلقائي.[5] يؤدي حدوث استرواح الصدر مع تدمي الصدر في التجويف الجنبي إلى حالةٍ تُعرف باسم الاسترواح الصدري الدموي.
نادرًا ما يحدث تدمي الصدر بعد التمزق التلقائي للأوعية الدموية مثل تسلخ الأبهر، حيثُ إنَّ النزيف في مثل هذه الحالة عادةً ما يحدثُ في تجويف التامور.[5] عادةً ما يحدث التمزق التلقائي للأوعية الدموية في الأفراد المُصابين باضطراباتٍ تُضعِفُ الأوعية الدموية مثل متلازمة إهلرز-دانلوس، أو في الأفراد الذين لديهم أوعية دمويةٌ مُشوهة كما في متلازمة روندو-أوسلر-ويبر.[5] يُوجد عددٌ من الأسباب النادرة لحدوث تدمي الصدر، ومنها النوع الأول من الورم العصبي الليفي وتكون الدم خارج النخاع.[5]
آلية الحدوث
عدليحتوي جوف الصدر على الرئتين والقلب وعددٍ من الأوعية الدموية الرئيسية، ويُبطنُ الصدر بغلافٍ نسيجي رقيقٍ يُسمى غشاء الجنب، والذي يُحيط بالرئتين أيضًا، حيثُ يُبطن جدار الصدر بغشاء الجنب الجداري، أما الرئتان فتحاطان من الخارج بغشاء الجنب الحشوي. تُوجد مسافةٌ فاصلةٍ طبيعية بين غشاء الجنب الجداري والحشوي، حيثُ تحتوي على طبقةٍ رقيقة من سائلٍ يُكَوِّنُ التجويف الجنبي.[14]
عند حدوث تدمي الصدر، يدخل الدم إلى التجويف الجنبي، ويؤدي فقدُ الدم إلى آثارٍ مُتعددة، حيث يؤدي تجمعُ الدم في التجويف الجنبي إلى تقليل الحركة الطبيعية للرئتين، حيثُ يمنع التوسع الكامل لرئةٍ واحدة أو الاثنتين معًا، وبالتالي يؤثر على النقل الطبيعي للأكسجين وثاني أكسيد الكربون من وإلى الدم.[7] كما أنَّ الدم المُتجمع في التجويف الجنبي لا يمكنه العودة مجددًا للدورة الدموية. قد يؤدي تدمي الصدر إلى فقد كمياتٍ كبيرة من الدم، حيثُ أنَّ كل نصفٍ من التجويف الصدري قد يتسع لأكثر من 1,500 مليليتر من الدم، والذي يُمثل أكثر من 25% من معدل إجمالي حجم الدم في الشخص البالغ.[15]
قد يواجه الجسم صعوبةً في التغلب على فقدِ الدم الحاصل، كما يحاول الجسم تعويضهُ بهدف الحفاظ على ضغط الدم، حيثُ يُجبرُ القلب على ضخ الدم بشكلٍ أقوى وأسرع، كما يضغطُ أو يُضيقُ الأوعية الدموية الصغيرة في اليدين والقدمين.[16] تظهرُ آلية التعويض هذه على شكل معدلٍ قلبي سريعٍ أثناء الراحة، بالإضافة إلى برودةٍ في أصابع اليدين والقدمين.[17]
قد يتخثر الدم إذا لم يُزَل من التجويف الجنبي، وقد تؤدي هذه الخثرة إلى لصقِ غشاء الجنب الجداري والحشوي معًا، كما قد تسبب تندبًا في داخل غشاء الجنب، وإذا كان التندب شديدًا فإنَّ الحالة تعرف باسم التليف الصدري.[9] بعد الفقدان الأولي للدم فإنَّ غشاء الجنب يُصبح حساسًا لأي تدمي صدريٍ صغير، مسببًا تهيجًا في غشاء الجنب، والذي يتبعهُ تسربٌ لسوائل إضافية، مسببًا انصبابًا جنبيًا مصبوغًا بالدم.[18] تبدأ الإنزيماتُ الموجودة في السائل الجنبي بتحليل الخثرة، مما يؤدي إلى زيادةٍ في تركيز البروتين في السائل الجنبي، وبالتالي زيادة الضغط الإسموزي في التجويف الجنبي، مسببًا تسربًا في السوائل من الأنسجة المحيطة نحو التجويف الجنبي.[19]
التشخيص
عدلعادةً ما يُشخص حدوث تدمي الصدر باستعمال تصوير الصدر بالأشعة السينية، وذلك على الرغم من أنَّ تخطيط الصدى الطبي يستعمل أحيانًا في حالات الطوارئ، ولكن التصوير بالأشعة السينية قد لا يُظهر تدمي الصدر البسيط، أما تقنيات التصوير الأخرى مثل التصوير المقطعي المحوسب (CT) والتصوير بالرنين المغناطيسي (MRI) قد تكون أكثر حساسيةٍ في إظهار تدمي الصدر.[6] إذا كان هُناك شكٌ حول طبيعة السائل الموجود، يُمكن شفطُ عينةٍ من السائل وتحليلها ضمن تقنيةٍ تُعرف ببزل الصدر.[5]
تصوير الصدر بالأشعة السينية
عدليُعتبر تصوير الصدر بالأشعة السينية أكثر تقنياتِ التصوير استعمالًا في تشخيص تدمي الصدر.[8] يجب أن يُجرى التصوير بالأشعة السينية في وضعٍ مُستقيم (يكون الشخص قائمًا)، ولكن إذا كان هذا غير ممكنٍ فيُمكن إجراؤه في وضعية الاستلقاء على الظهر. أثناء إجراء تصوير الصدر بالأشعة السينية في وضعيةٍ مُستقيمة، فإنهُ يُتوقع وجود تدمي الصدر إذا كان الردب الضلعي الحجابي غيرُ واضحٍ أو مُعتمًا جزئيًا أو كليًا في النصف المُصاب من الصدر. أما في وضعية الاستلقاء، فإنَّ الدم يُشكل طبقةً في التجويف الجنبي، وبالتالي يُمكن توقع حدوث تدمي الصدر عبر مقارنةِ الجانب المُصاب بالجانب السليم، فيكون الجانب المُصاب أقل وضوحًا (ضبابيًا).
قد لا يُشخص تدمي الصدر الصغير عبر تصوير الصدر بالأشعة السينية؛ وذلك لأنَّ عدة مئاتٍ من ملليلترات الدم قد لا تظهر بسبب اختفائها في الحجاب الحاجز وأحشاء البطن أثناء التصوير بالوضعية المُستقيمة، أما في وضعية الاستلقاء فإنها تكون أقل حساسيةٍ بحيث قد لا يظهر لترٌ واحدٌ من الدم وبالتالي لا يتم التشخيص.[20]
أشكال التصوير الأخرى
عدليُمكن استعمال التصوير بالموجات فوق الصوتية لتشخيصِ تدمي الصدر والانصبابات الجنبية الأُخرى، حيث يستعمل عادةً في حالات الرعاية المُكثفة ورعاية الإصابات؛ وذلك لأنها تُوفر نتائج موثوقة وسريعة بجانب سرير المريض.[8] يُعتبر التصوير بالموجات فوق الصوتية أكثر حساسية من تصوير الصدر بالأشعة السينية في تشخيص تدمي الصدر.[21]
قد يكون استعمال التصوير المقطعي المحوسب مفيدًا في تشخيص تدمي الصدر المحتبس، حيثُ يمكنه تشخيص وجود كمياتٍ صغيرة من السائل بشكلٍ أدق من تصوير بالصدر بالأشعة السينية. على الرغم من هذا إلا أنَّ التصوير المقطعي المحوسب يُستعمل بشكلٍ قليلٍ للتشخيص في حالات الإصابات؛ وذلك لأنهُ يتطلب نقل الشخص المُصاب إلى الجهاز، ويكون بطيئًا ويجب أن يبقى الشخص مستلقيًا.[8][22]
يُمكن استعمال التصوير بالرنين المغناطيسي لتمييز تدمي الصدر عن أشكال الانصباب الجنبي الأُخرى، كما يُمكنه توقع مدة وجود تدمي الصدر في الشخص. يُمكن مشاهدة الدم بصفته سائلًا، وذلك باستعمال إشارات T1 المنخفضة أو T2 المرتفعة، أما الدم الموجود لأكثر من بضع ساعاتٍ فيمكن مشاهدته بإشارات T1 وT2 المنخفضة.[23] لا يُستعمل التصوير بالرنين المغناطيسي كثيرًا في وضعيات الإصابة؛ وذلك بسبب الحاجة لوقتٍ طويلٍ لإجرائه، بالإضافة لسوء جودة الصورة مع الحركة.[6]
-
تصوير صدري بالموجات فوق الصوتية يُظهرُ تدمي صدري على الجانب الأيسر
-
تصوير صدري مقطعي محوسب يُظهر تدمي صدري على الجانب الأيسر (السهم الأسود)، من مضاعفات التهاب المفصل الروماتويدي
-
تصوير صدري بالرنين المغناطيسي يُظهر تدمي صدري في رضيعٍ عمره 16 يومًا
البزل الصدري
عدلعلى الرغم من أنَّ تقنيات التصوير الطبي قادرةٌ على تحديد وجود سائلٍ في التجويف الجنبي، إلا أنها غير قادرةٍ على توضيح طبيعة السائل الموجود، لذلك تؤخذ عينة عن طريق إدخال إبرةٍ في التجويف الجنبي ضمن إجراءٍ يُعرف باسم بزل الصدر (أو بزل الغشاء الجنبي). تُستخدم العينة في فحوصاتٍ مُتعددة، أهمها تقييم النسبة المئوية من حيثُ الحجم الذي تحتله كريات الدم الحمراء (الهيماتوكريت)، ويُمكن حسابه عن طريق تقسيم عدد كريات الدم الحمراء في السائل الجنبي على 100,000.[4] يُعرَفُ تدمي الصدر على أنه وجود هيماتوكريت بنسبة 50% على الأقل في دم الشخص المُصاب، أما هيماتوكريت تدمي الصدر المزمن فيكون بين 25-50% إذا أضيف سائلٌ مُفرز من الجنبة.[5] يُعتبر البزل الصدري أكثر الفحوصات استخدامًا في تشخيص تدمي الصدر في الحيوانات.[24]
التدابير العلاجية
عدلتعتمد التدابير العلاجية لتدمي الصدر بشكلٍ كبيرٍ على مدى حجم النزيف. قد يحتاجُ تدمي الصدر الصغير إلى قليلٍ من العلاج، أما تدمي الصدر الكبير فقد يحتاجُ إلى إنعاشٍ بالسوائل لتعويض الدم المفقود، بالإضافة إلى تصريف الدم من التجويف الجنبي باستعمال إجراءٍ يُعرف باسم فغر الصدر بالأنبوب، وقد يحتاجُ أحيانًا إلى جراحةٍ تتضمن بضع الصدر أو إلى جراحة صدرية تنظيرية مدعومة بالفيديو (VATS) لوقف النزيف.[4][5][7][8][25] تُستعمل أساليبُ علاجٍ إضافية وتتضمن المضادات الحيوية لتقليل خطر حدوث عدوى، وعلاج انحلال الخثرة لتكسير الدم المُتخثر في التجويف الجنبي.[4]
فغر الصدر
عدليُمكن تصريف الدم من التجويف الجنبي باستعمال أنبوبٍ صدري في إجراءٍ يُعرف باسم فغر الصدر بالأنبوب. يستعمل هذا الإجراء في معظم حالات تدمي الصدر، ولكن يجب تجنب استعماله في حالة التمزق الأبهري والتي تُعالج مباشرةً بالجراحة.[3] يُوضع أنبوب فغر الصدر عادةً في الحيز الوربي للضلع السادس أو السابع على امتداد خط منتصف الإبط.[7] من المهم تجنب انسداد الأنبوب الصدري بالدم المُتخثر، حيثُ يؤدي الانسداد إلى تقليل التصريف من التجويف الجنبي. يحدث التخثر بسبب تنشُطِ سلسلة التخثر عندما يُغادر الدم الأوعية الدموية ويُصبح هناك اتصالٌ مُباشرٌ مع السطح الجنبي أو الرئة المُصابة أو جدار الصدر أو أنبوب فغر الصدر. قد يؤدي التصريف غير الكافي إلى بقاء كمياتٍ من الدم في التجويف الجنبي، وبالتالي زيادة خطر حدوث عدوى في التجويف الجنبي (دبيلة) أو تشكل نسيجٍ ندبي (تليف صدري).[26]
يجب استعمال أنابيب فغر الصدر بقطر 24-36 فرينش (أنابيب كبيرة الثقب)؛ لتقليل خطر انسداد الأنبوب بالخثرات الدموية. عادةً ما يُجرى تلاعبُ يدوي في أنابيب الصدر (يُسمى أيضًا بالاحتلاب أو التسطير أو البزل)؛ بهدف ضمان بقاء الأنبوب مفتوحًا، ولكن لا يُوجد دليلٌ قاطعٌ بأنَّ هذا التلاعب يُحسن من التصريف عبر الأنبوب.[5][27] إذا حصل انسدادٌ في أنبوب الصدر، فإنهُ يُمكن فتحهُ باستعمال تقنياتٍ مُغلقةٍ أو مفتوحة.[28] يجب إزالة الأنبوب في أقرب وقتٍ ممكن بعد توقف التصريف، حيثُ أنَّ بقاؤه لفترةٍ أطول يزيد من خطر حدوث دبيلة.[29][30]
الجراحة
عدلتحتاج حوالي 10-20% من حالات تدمي الصدر الرضحي إلى تدابير جراحية.[30] كما أنَّ تدمي الصدر الكبير أو النزيف المُستمر بعد التصريف قد يحتاج إلى جراحة. قد تكون الجراحة على شكل إجراءٍ تقليدي بفتح الصدر (بضع الصدر) أو يُمكن إجراء جراحة صدرية تنظيرية مدعومة بالفيديو. لا يُوجد حدٌ مُعين عالميًا لحجم فقدان الدم المطلوب قبل إجراء الجراحة، ولكن المؤشرات المقبولة عمومًا تشمل تصريف أكثر من 1,500 مل دم من فغر الصدر، أو أكثر من 200 مل دم لكل ساعة، أو عدم استقرار الدورة الدموية، أو الحاجة لتكرار نقل الدم.[5][30][31] تُعتبر الجراحة الصدرية التنظيرية المدعومة بالفيديو أقل توغلًا وأقل سعرًا من بضع الصدر المفتوح، كما قد تُقلل من فترة البقاء في المستشفى، ولكن قد يفضل إجراء بضع الصدر في حال حدوث صدمة نقص حجم الدم.[32][33] يجب إجراء الجراحة خلال 72 ساعة من الإصابة؛ لأنَّ التأخر قد يزيد من خطر حدوث المضاعفات.[9] في حال حدوث تخثرٍ في تدمي الصدر، فإنَّ الجراحة الصدرية التنظيرية المدعومة بالفيديو تُعتبر الإجراء المثالي لإزالة الخثرة، كما يُوصى باستعمالها في حال كان تدمي الصدر يملئ ثلث نصف الصدر أو أكثر. الوقت المثالي لإزالة الخثرة باستعمال الجراحة الصدرية التنظيرية المدعومة بالفيديو هو خلال 48-96 ساعة، ولكن يُمكن محاولة استعمالها حتى 9 أيام من الإصابة.[30]
أخرى
عدلقد يحتاجُ المُصاب إلى إنعاشٍ باستعمال سوائل وريدية أو منتجات الدم، كما قد تُنقل السوائل أو الدم للمريض قبل إدخاله المستشفى في الحالات الشديدة. يجب إصلاح اضطرابات التخثر مثل الاضطرابات التي تسببها الأدوية مضادة التخثر.[34] يجب إعطاء المضادات الحيوية الوقائية لمدة 24 ساعة في حالات الإصابة.
قد يستمر وجود الخثرة الدموية في التجويف الجنبي على الرغم من التصريف بالأنبوب الصدري، ولكن يجب إزالة هذه الخثرات، ويفضل ذلك باستعمال جراحة صدرية تنظيرية مدعومة بالفيديو. إذا كانت غير متوافرةٍ، يمكن استعمال حلٍ بديل بعلاجات انحلال الخثرة مثل الستربتوكاينيز أو اليوروكيناز، حيث يُعطى مباشرةً في التجويف الجنبي بعد 7-10 أيام من الإصابة.[30] الخثرات الدموية المتبقية التي لا تستجيب لعلاجات انحلال الخثرة، قد تتطلب إزالة جراحية بالتقشير.[9]
المآل
عدليعتمدُ مآلُ تدمي الصدر على حجمه والعِلاج المتبع والسبب الكامن وراءه. قد لا يُسبب تدمي الصدر الصغير أي مشاكلٍ تُذكر، ولكن قد يكون تدمي الصدر الشديد مميتًا سريعًا إذا لم يُعالج؛ وذلك بسبب كميات الدم المفقودة بشكلٍ غير مُنضبط، حيثُ يؤدي تراكم الدم إلى تكونِ ضغطٍ على المُنصف والقصبة الهوائية، مما يحدُ من قدرة القلب على الامتلاء. أما إذا عُولج، فإنَّ مآل تدمي الصدر الناجم عن صدمةٍ مُعينة عادةً ما يكونُ جيدًا ويعتمدُ على الإصابات الأُخرى الموجودة في نفس الوقت، أما مآل تدمي الصدر الناجم عن حالاتٍ حميدةٍ مثل الانتباذ البطاني الرحمي فعادةً ما يكون جيدًا. الحالات الناجمة عن تمزقُ الأبهر عادةً ما تكون مميتة، أما النوع الأول من الورم العصبي الليفي فإن معدل الوفاة فيه حوالي 36%.[3][5]
المضاعفات
عدلقد تحدثُ عددٌ من المضاعفات بعد تدمي الصدر، خاصةً إذا لم يُصرف الدم جيدًا من التجويف الجنبي.[32][33] قد تحدث عدوى في الدم المُتبقي بالتجويف الجنبي وتُعرف باسم الدبيلة الجنبية، أو قد يؤدي لتهيجِ الجنبة مسببًا تشكل نسيج ندبي، أما إذا كان شديدًا، فإنَّ النسيج الندبي قد يُغطي الرئة، وبالتالي يُقيد حركة جدار الصدر، فيما يُعرف باسم التليف الصدري.[9] تُوجد مضاعفاتٌ أخرى لتدمي الصدر، وتتضمن همود الرئة وعدوى الجهاز التنفسي السفلي واسترواح الصدر والإنتان وعدوى الجرح.[35]
الانتشار
عدلحسب علم الوبائيات، تُوجد 300,000 حالة سنويًا من تدمي الصدر في الولايات المتحدة،[9] حيثُ تحدث 60% من الحالات بسبب إصاباتٍ مُتعددة (إصاباتٍ في عدة أجهزةٍ جسمية) والتي تتضمن إصابات الصدر،[9] كما أنَّ 37% من الأشخاص الذي يدخلون المستشفى بسبب إصابةٍ كليلة يكون لديهم تدمٍ في الصدر.[30]
الهوامش
عدلصور إضافية
عدل-
تصوير صدري بالأشعة السينية يُظهر تدمي صدري كبير في الجانب الأيمن
-
تصوير صدري مقطعي محوسب يُظهر تدمي صدري مع رضوضٍ رئوية شديدة
-
تصوير صدري مقطعي محوسب يُظهر تدمي صدري بسبب استعمال الوارفارين
-
تصوير صدري مقطعي محوسب يُظهر تدمي صدري بسبب استعمال الوارفارين
انظر أيضًا
عدل| تدمي الصدر في المشاريع الشقيقة: | |
| |
المراجع
عدلبِاللُغة الإنجليزية
عدل- ^ ا ب ج "Hemothorax: MedlinePlus Medical Encyclopedia". medlineplus.gov. مؤرشف من الأصل في 2019-07-27. اطلع عليه بتاريخ 2019-02-02.
- ^ ا ب "Hemothorax". Merck Manuals Consumer Version. مؤرشف من الأصل في 2019-03-27. اطلع عليه بتاريخ 2019-03-03.
- ^ ا ب ج د ه Seligson، Marc T.؛ Marx، William H. (2019)، "Aortic Rupture"، StatPearls، StatPearls Publishing، PMID:29083613، مؤرشف من الأصل في 2020-01-10، اطلع عليه بتاريخ 2019-03-10
- ^ ا ب ج د ه و Light، Richard W. (2007). Pleural Diseases. Lippincott Williams & Wilkins. ص. 340, 341, 342. ISBN:9780781769570. مؤرشف من الأصل في 2020-02-28.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد Patrini D، Panagiotopoulos N، Pararajasingham J، Gvinianidze L، Iqbal Y، Lawrence DR (2015). "Etiology and management of spontaneous haemothorax". J Thorac Dis. ج. 7 ع. 3: 520–526. DOI:10.3978/j.issn.2072-1439.2014.12.50. PMC:4387396. PMID:25922734.
- ^ ا ب ج Hallifax RJ، Talwar A، Wrightson JM، Edey A، Gleeson FV (2017). "State-of-the-art: Radiological investigation of pleural disease". Respiratory Medicine. ج. 124: 88–99. DOI:10.1016/j.rmed.2017.02.013. ISSN:1532-3064. PMID:28233652.
- ^ ا ب ج د Broderick، SR (2013). "Hemothorax". Thoracic Surgery Clinics. ج. 23 ع. 1: 89–96. DOI:10.1016/j.thorsurg.2012.10.003. ISSN:1547-4127. PMID:23206720.
- ^ ا ب ج د ه Weldon E، Williams J (2012). "Pleural disease in the emergency department". Emerg. Med. Clin. North Am. ج. 30 ع. 2: 475–499, ix–x. DOI:10.1016/j.emc.2011.10.012. PMID:22487115.
- ^ ا ب ج د ه و ز ح Boersma WG، Stigt JA، Smit HJ (2010). "Treatment of haemothorax". Respir Med. ج. 104 ع. 11: 1583–1587. DOI:10.1016/j.rmed.2010.08.006. PMID:20817498.
- ^ "Penetrating Chest Trauma". EMS World. مؤرشف من الأصل في 2019-04-26. اطلع عليه بتاريخ 2019-03-03.
- ^ "Aortic rupture, chest x-ray: MedlinePlus Medical Encyclopedia Image". medlineplus.gov. مؤرشف من الأصل في 2019-03-27. اطلع عليه بتاريخ 2019-03-10.
- ^ ا ب Rousset، P.؛ Rousset-Jablonski، C.؛ Alifano، M.؛ Mansuet-Lupo، A.؛ Buy، J.-N.؛ Revel، M.-P. (2014). "Thoracic endometriosis syndrome: CT and MRI features". Clinical Radiology. ج. 69 ع. 3: 323–330. DOI:10.1016/j.crad.2013.10.014. ISSN:0009-9260. PMID:24331768.
- ^ Regnard, Jean François; Cancellieri, Alessandra; Trisolini, Rocco; Alifano, Marco (1 Feb 2006). "Thoracic Endometriosis: Current Knowledge". The Annals of Thoracic Surgery (بالإنجليزية). 81 (2): 761–769. DOI:10.1016/j.athoracsur.2005.07.044. ISSN:0003-4975. PMID:16427904. Archived from the original on 2020-02-17.
- ^ Snell, Richard S. (1995). Clinical anatomy for medical students (ط. 5th). Boston: Little, Brown. ص. 77–81. ISBN:0316801356. OCLC:31410594.
- ^ American College of Surgeons (2018). Advanced Trauma Life Support - student course manual (ط. 10th). ص. 68. ISBN:978-0-9968262-3-5.
- ^ Institute of Medicine Staff؛ David E Longnecker؛ Andrew MacPherson Pope؛ Geoffrey French (1999). Fluid Resuscitation: State of the Science for Treating Combat Casualties and Civilian Injuries. Washington, DC: National Academies Press. ISBN:0309064813. OCLC:994446545.
- ^ Hooper، Nicholas؛ Armstrong، Tyler J. (2019)، "Shock, Hemorrhagic"، StatPearls، StatPearls Publishing، PMID:29262047، مؤرشف من الأصل في 2020-01-10، اطلع عليه بتاريخ 2019-04-08
- ^ Light RW (2010). "Pleural effusion in pulmonary embolism". Semin Respir Crit Care Med. ج. 31 ع. 6: 716–22. DOI:10.1055/s-0030-1269832. PMID:21213203.
- ^ Jones، David؛ Nelson، Anna؛ Ma، O. John (2016)، Tintinalli، Judith E.؛ Stapczynski، J. Stephan؛ Ma، O. John؛ Yealy، Donald M. (المحررون)، "Pulmonary Trauma"، Tintinalli’s Emergency Medicine: A Comprehensive Study Guide (ط. 8th)، McGraw-Hill Education، مؤرشف من الأصل في 2019-04-30، اطلع عليه بتاريخ 2019-02-08
- ^ "Hemothorax Workup: Approach Considerations, Laboratory Studies, Chest Radiography". emedicine.medscape.com. مؤرشف من الأصل في 2019-04-26. اطلع عليه بتاريخ 2019-02-16.
- ^ Gomez، LP؛ Tran، VH (مارس 2019). Hemothorax. PMID:30855807. مؤرشف من الأصل في 2020-01-10.
- ^ Cannon K، Checchi K، Wisniewski P (2016). "Retained Hemothorax" (PDF). Surgical Critical Care Evidence-Based Medicine Guidelines Committee. مؤرشف من الأصل (PDF) في 2019-07-19.
- ^ Kao S، Yen A، Nakanote K، Brouha S (2016). "Silver lining: Imaging manifestations of pleural pathology". Applied Radiology. ج. 45 ع. 6: 9–23.
- ^ Slensky K (2009). "Chapter 153: Thoracic Trauma". Small Animal Critical Care Medicine. ص. 662–667. DOI:10.1016/B978-1-4160-2591-7.10153-5. ISBN:978-1-4160-2591-7.
- ^ "Hemothorax". fpnotebook.com. مؤرشف من الأصل في 2019-04-27. اطلع عليه بتاريخ 2019-03-09.
- ^ Kwiatt، M؛ Tarbox، A؛ Seamon، MJ؛ Swaroop، M؛ Cipolla، J؛ Allen، C؛ Hallenbeck، S؛ Davido، HT؛ Lindsey، DE (2014). "Thoracostomy tubes: A comprehensive review of complications and related topics". International Journal of Critical Illness and Injury Science. ج. 4 ع. 2: 143–155. DOI:10.4103/2229-5151.134182. ISSN:2229-5151. PMC:4093965. PMID:25024942.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Salmon، Nadine؛ Lynch، Shelley؛ Muck، Kelly (30 أغسطس 2007). "Chest tube management" (PDF). مؤرشف من الأصل (PDF) في 2019-03-29.
- ^ Miller KS، Sahn SA (1987). "Chest tubes. Indications, technique, management and complications". Chest. ج. 91 ع. 2: 258–264. DOI:10.1378/chest.91.2.258. PMID:3542404.
- ^ Filosso، Pier Luigi؛ Sandri، Alberto؛ Guerrera، Francesco؛ Ferraris، Andrea؛ Marchisio، Filippo؛ Bora، Giulia؛ Costardi، Lorena؛ Solidoro، Paolo؛ Ruffini، Enrico (يوليو 2016). "When size matters: changing opinion in the management of pleural space—the rise of small-bore pleural catheters". Journal of Thoracic Disease. ج. 8 ع. 7: E503–E510. DOI:10.21037/jtd.2016.06.25. ISSN:2072-1439. PMC:4958830. PMID:27499983.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ ا ب ج د ه و Light، RW (2013). "Chapter 25: Hemothorax". Pleural Diseases (ط. 6th). Lippincott Williams & Wilkins. ص. 405–411. ISBN:978-1-4511-7599-8.
- ^ "Hemothorax". Merck Manuals Professional Edition. مؤرشف من الأصل في 2019-08-10. اطلع عليه بتاريخ 2019-02-07.
- ^ ا ب Chou YP، Lin HL، Wu TC (2015). "Video-assisted thoracoscopic surgery for retained hemothorax in blunt chest trauma". Curr Opin Pulm Med. ج. 21 ع. 4: 393–398. DOI:10.1097/mcp.0000000000000173. PMC:5633323. PMID:25978625.
- ^ ا ب Huggins JT، Sahn SA (2004). "Causes and management of pleural fibrosis". Respirology. ج. 9 ع. 4: 441–7. DOI:10.1111/j.1440-1843.2004.00630.x. PMID:15612954.
- ^ National Clinical Guideline Centre (UK) (2016). Major Trauma: Assessment and Initial Management. National Institute for Health and Care Excellence: Clinical Guidelines. London: National Institute for Health and Care Excellence (UK). PMID:26913320. مؤرشف من الأصل في 2020-01-10.
- ^ "Hemothorax: Symptoms, Diagnosis and Treatment - Symptoma®". www.symptoma.com. مؤرشف من الأصل في 2019-03-27. اطلع عليه بتاريخ 2019-03-03.
بِاللُغة العربيَّة
عدل- ^ ا ب يُوسف حِتّي؛ أحمَد شفيق الخَطيب (2008). قامُوس حِتّي الطِبي للجَيب. بيروت، لبنان: مكتبة لبنان ناشرون. ص. 186. ISBN:995310235X.
{{استشهاد بكتاب}}: الوسيط|تاريخ الوصولبحاجة لـ|مسار=(مساعدة) - ^ "ترجمة (Hemothorax) في Tashkhis Amrad". مكتبة لبنان ناشرون. مؤرشف من الأصل في 2019-07-16. اطلع عليه بتاريخ 2019-07-16.
- ^ ا ب "ترجمة (Hemothorax) في القاموس الطبي". مكتبة لبنان ناشرون. مؤرشف من الأصل في 2019-07-16. اطلع عليه بتاريخ 2019-07-16.
- ^ ا ب ج "ترجمة (Hemothorax) في موقع القاموس". موقع القاموس. مؤرشف من الأصل في 2020-01-26. اطلع عليه بتاريخ 2019-07-16.
- ^ ا ب "ترجمة و معنى hemothorax بالعربي في قاموس المعاني". قاموس المعاني. مؤرشف من الأصل في 2019-07-16. اطلع عليه بتاريخ 2019-07-16.
- ^ ا ب "ترجمة (Hemothorax) في المعجم الطبي الموحد". مكتبة لبنان ناشرون. مؤرشف من الأصل في 2019-07-16. اطلع عليه بتاريخ 2019-07-16.